ФГБНУ НЦПЗ. ‹‹Ранняя детская шизофрения (статика и динамика)››
В завершение клинической характеристики основных форм течения шизофрении у детей раннего дошкольного возраста следует еще раз отметить, что у этой группы больных, как и у лиц зрелого возраста, шизофреническому процессу свойственны непрерывный и приступообразный типы течения болезни со злокачественностью, средней и малой степенью прогредиентности. Оказалось, что основная тенденция образования форм болезни сохраняется независимо от возраста больных на начальном этапе процесса. Именно в этом можно видеть единство проявлений шизофрении у лиц разных возрастных групп. Вместе с тем выступила явная взаимосвязь между разными онтогенетическими уровнями и структурой симптомов и синдромов.
Как уже было показано в обзоре литературы, симптоматология ранней детской шизофрении, особенно в возрастном аспекте, все еще остается наименее изученной. При определении задач нашего исследования также подчеркивалось, что раздел о симптоматологии обычно предпосылается описаниям течения, динамики, исходов болезни.
А. В. Снежневский (1975) определяет синдром как патогенетическое образование, которое свидетельствует не только о качестве, но и о тяжести расстройства психической деятельности. Синдром представляет систему, состоящую из суммы различных признаков (симптомов).
Встречаемость аффективных и моторных симптомокомплексов в доманифестном периоде у детей, страдающих шизофренией, в возрасте до 1 года. Симптомокомплекс аффективных расстройств представлен приступами тревожного плача, общего беспокойства с нарушениями сна в ночное время и последующей плаксивостью днем. Эти состояния беспокойства прерывисты, повторяются несколько раз в ночь на протяжении недели и отмечаются в течение 2—12 мес. Подобного типа расстройства выявлены у 22 больных; у 8 была непрерывная злокачественная, у 8 — приступообразная близкая к злокачественной, и у 6 — малопрогредиентная шизофрения.
Подобного типа расстройства выявлены у 22 больных; у 8 была непрерывная злокачественная, у 8 — приступообразная близкая к злокачественной, и у 6 — малопрогредиентная шизофрения.
Структура этих расстройств скорее всего связана с нарушениями в аффективной сфере и представляет собой первые проявления беспричинной и безотчетной тревоги. Характерно, что эти приступы тревожного плача появляются в ночное время.
Следующий комплекс расстройств состоит из симптомов двигательного возбуждения или вялости. Моторное возбуждение обнаруживалось на протяжении дня и выражалось в повышенном беспокойстве ребенка, который совершал повторяющиеся однообразные движения головой, руками, ногами, в возрасте старше полугода выкарабкивался из пеленок. Возбуждение было длительным, временами сменялось состояниями адинамии. Активность ребенка в период возбуждения только внешне напоминала физиологически обусловленную подвижность здорового ребенка. Она отличалась монотонностью и протекала на безрадостном эмоциональном фоне.
У других 14 детей отмечались состояния акинезии. Они становились вялыми, мало двигались в кроватке, недостаточно выражали радость, видя мать, становились безучастными к игрушкам, голоду, дискомфорту. Эти состояния возникали аутохтонно и спонтанно исчезали. Они обнаружены в случаях непрерывной злокачественной, приступообразной, близкой к злокачественной и малопрогредиентной шизофрении. В дальнейшем у всех этих детей отмечена задержка в развитии навыков моторики и речи.
Можно ли состояния моторного возбуждения и адинамии с перечисленными особенностями относить к кататоноподобному типу расстройств? Похожие состояния могли быть и следствием адинамической депрессии или повышенного настроения с возбуждением.
Был, правда, единственный случай, когда у ребенка в возрасте 6 мес возникали состояния моторного возбуждения на фоне повышенного настроения, с беспричинной веселостью, смехом, готовностью к контактам со всеми окружающими и укорочением сна без симптомов регресса. Впоследствии у этого ребенка наблюдались приступы аффективной природы в сочетании с неврозоподобными расстройствами, но его интеллектуальное развитие не страдало. Этот случай до некоторой степени подтверждал как возможность развития двигательного беспокойства — аффективной природы у детей 6—12 мес, так и его отличие от моторного беспокойства кататоноподобной природы на безаффектном фоне.
Таким образом, у детей, больных шизофренией, помимо нарушения развития, в доманифестном периоде оказались возможными позитивные расстройства в форме аффекта тревоги, моторного возбуждения на фоне повышенного настроения, моторного возбуждения и адинамии на безаффектном фоне с симптомами регресса. Доказать определенную нозологическую принадлежность перечисленных симптомов в период их появления почти невозможно. По-видимому, наибольшую информативную ценность представляют состояния двигательного возбуждения на индифферентном эмоциональном фоне, которые сочетаются с регрессом в движениях рук и могут рассматриваться как прогностически неблагоприятные.
Симптомокомплекс регрессивных расстройств. Симптомы регресса при заболевании шизофренией в конце 1-го — начале 2-го года жизни состояли из углублявшегося отрешения от окружающего, регресса ходьбы и целенаправленных движений рук. Ходьба сменялась ползаньем, вместо направленных движений в руках появлялись хаотические движения рук и атетозоподобные движения в пальцах рук. Последние в норме были свойственны детям 1—4-недельного возраста. Наряду с регрессом возникала стереотипия движений, доступных в этом состоянии больному ребенку.
Последние в норме были свойственны детям 1—4-недельного возраста. Наряду с регрессом возникала стереотипия движений, доступных в этом состоянии больному ребенку.
При формировании симптомов психического регресса у детей в возрасте 1—5 лет прежде всего угасала присущая детям жизнерадостность, обеднялись эмоциональные реакции, снижалась активность. Дети утрачивали интерес к окружающему миру, переставали сами одеваться, мыться, неряшливо ели, пищу хватали руками, крошили ее. У них исчезал интерес к сверстникам, пропадала радость от общения с родителями. Круг деятельности сужался. Ранее приобретенные представления, понятия об окружающем мире, деятельности исчезали и заменялись в поведении ребенка, играх использованием примитивных тактильных, вкусовых, обонятельных ощущений. В играх утрачивались сюжетность и предметность. В дальнейшем, при углублении проявлений регресса, игра еще более упрощалась. Дети трясли, обнюхивали, ощупывали предметы. Удовлетворение от такой игры доставляли сами моторные акты и примитивные ощущения.
Моторика видоизменялась: вместо тонких направленных движений появлялись ранее приобретенные движения в виде взмахов рук, потряхиваний кистями, складывания пальцев рук и верчения их у глаз. Ходьба использовалась наряду с ползаньем; к тому же возникали стереотипные кружения и раскачивания.
Если ребенок к началу заболевания говорил, то речь подвергалась регрессу прежде всего. Фразы становились проще, короче, затем оставались слоги и нечленораздельные звуки. У детей с хорошо развитой речью к началу болезни можно было наблюдать этап, когда нарушалось построение предложений. В таких случаях ответ состоял из потока не связанных смысловым содержанием слов. Исчезали личные глагольные формы и личные местоимения, появлялась эхолалия. Такое расстройство- речи заменялось еще более тяжелым ее нарушением: произношение слов становилось косноязычным, лепетным, невнятным, слова заменялись слогами и речь полностью утрачивалась.
Устанавливалось полное отрешение от окружающего. Большую часть дня дети проводили в бездействии, иногда используя примитивные формы игры. В таком состоянии они плохо переносили смену привычного распорядка. Все, что исходило извне, вызывало протест. Перечисленные проявления регресса формировались в течение 3—6 мес.
Большую часть дня дети проводили в бездействии, иногда используя примитивные формы игры. В таком состоянии они плохо переносили смену привычного распорядка. Все, что исходило извне, вызывало протест. Перечисленные проявления регресса формировались в течение 3—6 мес.
Симптомы регресса, выраженные в разной степени, обнаружены у всех 42 детей (100 % наблюдений) больных злокачественной непрерывной шизофренией; в 77 приступах из 127 (60,6 % наблюдений) —приступообразной, близкой к злокачественной шизофренией; в 19 приступах из 277 (6,9 % наблюдений) — приступообразной малопрогредиентной шизофренией.
Симптомы выраженного психического регресса, регресса моторики, речи исчерпывали клиническую картину у 16 детей, больных непрерывной злокачественной шизофренией. У 16 больных приступообразной, близкой к злокачественной, шизофренией симптомы регресса обнаруживались в меньшей степени, не было полного регресса речи «и моторных навыков. Частичным регрессом поведения ограничивалась клиническая картина и у 18 детей, больных приступообразной малопрогредиентной шизофренией. При этом наблюдался только регресс сложных навыков поведения, утрачивалась подчиняемость родным, исчезало чувство стеснения, ощущение того, что можно и что нельзя совершать в присутствии посторонних, в общественных местах, утрачивались навыки опрятности. Игра становилась беспорядочной, к ней пропадал интерес. В ряде случаев симптомы психического регресса входили в сложные комплексы расстройств. В 22 случаях приступообразной, близкой к злокачественной, шизофрении наряду с симптомами регресса обнаруживались кататоноподобные расстройства. У 26 больных непрерывной злокачественной шизофренией наблюдались поли-«морфные симптомокомплексы, состоявшие из аффективных, неврозоподобных и кататоноподобных расстройств; позднее к ним присоединялись симптомы регресса. В 13 приступах малопрогредиентной шизофрении, в приступах аффективного типа в дальнейшем также отмечались симптомы регресса поведения.
При этом наблюдался только регресс сложных навыков поведения, утрачивалась подчиняемость родным, исчезало чувство стеснения, ощущение того, что можно и что нельзя совершать в присутствии посторонних, в общественных местах, утрачивались навыки опрятности. Игра становилась беспорядочной, к ней пропадал интерес. В ряде случаев симптомы психического регресса входили в сложные комплексы расстройств. В 22 случаях приступообразной, близкой к злокачественной, шизофрении наряду с симптомами регресса обнаруживались кататоноподобные расстройства. У 26 больных непрерывной злокачественной шизофренией наблюдались поли-«морфные симптомокомплексы, состоявшие из аффективных, неврозоподобных и кататоноподобных расстройств; позднее к ним присоединялись симптомы регресса. В 13 приступах малопрогредиентной шизофрении, в приступах аффективного типа в дальнейшем также отмечались симптомы регресса поведения.
Таким образом, под регрессом мы, как и другие авторы, понимаем временную или окончательную утрату одних навыков с заменой их другими, более примитивными навыками. При этом формируется состояние, которое не является идентичным состоянием на более раннем этапе развития ребенка. Анализ наблюдений убеждал в том, что при этом процессе возникает состояние, мозаично изуродованное болезнью, которое нельзя приравнять к определенным, хотя и более ранним, физиологическим уровням нормально развивающегося организма. В этих состояниях отдельные формы его деятельности отдаленно напоминали таковую при более низком, менее зрелом уровне развития.
При этом формируется состояние, которое не является идентичным состоянием на более раннем этапе развития ребенка. Анализ наблюдений убеждал в том, что при этом процессе возникает состояние, мозаично изуродованное болезнью, которое нельзя приравнять к определенным, хотя и более ранним, физиологическим уровням нормально развивающегося организма. В этих состояниях отдельные формы его деятельности отдаленно напоминали таковую при более низком, менее зрелом уровне развития.
Рассмотренные феномены регресса специфичны для шизофрении, возникающей у детей преимущественно в возрасте до 3, реже до 5 лет. Это подтверждает, что регресс зависит не только от формы течения шизофрении, но и главным образом от уровня развития систем в период воздействия на них патогенных факторов, т. е. в формировании регрессивных проявлений большое место принадлежит именно возрастным факторам.
К симптомам регресса речи, моторики, поведенческих навыков у детей 3—5 лет впоследствии присоединялись черты задержки интеллектуального развития, формировался олигофреноподобный дефект. Поэтому прогностическое значение рассматриваемых симптомокомплексов велико. Чем менее выражены симптомы регресса, тем благоприятнее прогноз. После приступов со стертыми проявлениями регресса у детей в возрасте 3—5 лет в период ремиссии была возможна частичная компенсация состояния.
Поэтому прогностическое значение рассматриваемых симптомокомплексов велико. Чем менее выражены симптомы регресса, тем благоприятнее прогноз. После приступов со стертыми проявлениями регресса у детей в возрасте 3—5 лет в период ремиссии была возможна частичная компенсация состояния.
Кататоноподобные, кататонические, кататоно-гебефренные симптомокомплексы. Кататоноподобная природа адинамии и возбуждения у детей в возрасте до 1 года, как уже отмечено выше, остается недоказанной.
У больных шизофренией детей в возрасте 1—3 лет к кататоноподобным можно было отнести состояния бесцельного возбуждения и акинезии. Возбуждение выражалось в постоянном стремлении к ходьбе по кругу или маятникообразной ходьбе от препятствия к препятствию. Возбуждение было однообразно, не прерывалось часами, сопровождалось амбитендентностью и амбивалентностью, импульсивными поступками: смехом, слезами, агрессией, внезапным бегом в неопределенном направлении.
Дети не обращали внимания на окружающих, на зов не откликались, словно глухие. Иногда на обращенную к ним речь возникала реакция в виде движений глаз, поворота головы, первых шагов к зовущему, которые тут же прерывались, заменяясь противоположным движением или топтанием на одном месте.
Иногда на обращенную к ним речь возникала реакция в виде движений глаз, поворота головы, первых шагов к зовущему, которые тут же прерывались, заменяясь противоположным движением или топтанием на одном месте.
Походка становилась необычной: движения выполнялись в неравномерном ритме, были то размашистыми, то ограниченного объема и протекали без содружественности. Бесполезные и непроизвольные движения неожиданно сочетались с целенаправленными. Несмотря на ходьбу часами, не возникало видимого утомления. Остановить детей было трудно. Если их пытались удерживать, они молча стремились освободиться. Сопротивление воздействию у них довольно быстро истощалось, но через некоторое время возобновлялось Предоставленные самим себе, дети вновь принимались за прерванную ходьбу. Выражение лица у них было отрешенное, периодически появлялись гримасы: дети кривили рот, вытягивали губы в хоботок, щурили и тут же широко раскрывали глаза, морщили лоб. Хотя дети не обращали внимания на окружающих, они никогда не натыкались на предметы, обегали персонал.
На этом этапе расстраивалась речь. Вначале дети по нескольку раз без естественного удовольствия повторяли одни и те же слова, темп и громкость речи становились неустойчивыми, интонации и ударения — необычными; затем дети замолкали. Но, оставшись одни, иногда проснувшись ночью, они могли правильно выразить свое желание, говорили сами с собой. В последующем течении болезни явления мутизма нарастали; несмотря на это, дети и в дальнейшем могли неожиданно ответить на шепотную речь или непрямое к ним обращение, выполнить инструкцию, адресованную другому ребенку.
Состояние возбуждения спонтанно перемежалось вялостью. Тогда дети стремились лечь, подолгу лежали в бездействии, забившись под стол, кровать или в тихий угол комнаты, иногда принимали вычурное положение. Как в период возбуждения, так и при вялости у детей этой группы не отмечалось мышечного напряжения «восковой гибкости», на что особенно важно обратить внимание. Мышечный тонус у них был изменчивым, преобладала гипотония; изредка на короткое время при обследовании улавливались скоропреходящая гипертония.
Сон расстраивался, дети просыпались ночью и подолгу лежали без сна. Одевать их, кормить, выводить на прогулку приходилось с принуждением. Стоило прекратить активное побуждение извне, как любая примитивная деятельность тут же прерывалась прыжками, ходьбой или состоянием бездействия.
У ряда детей 3—5-летнего возраста моторное возбуждение сочеталось с идеаторным. Структура моторного возбуждения при этом оставалась неизменной, речевое возбуждение периодически возникало в течение дня, и выражалось в речевом напоре. Речь состояла из потока не связанных смыслом слов и слогов, невнятных словосочетаний, обрывков воспоминаний, отрывочных фактов, эхолалии только кем-либо произнесенных фраз. Дети говорили безостановочно, иногда до изнеможения. Слова то произносили четко, то искажали их, вставляя ненужные буквы и слоги, пропуская необходимые звуки. Скандировали, не договаривая последние слоги или объединяя последние и первые слоги, рифмовали непонятные словосочетания. Речью дети в целях контакта не пользовались: не обращались с просьбами, не отвечали на вопросы.
Регрессивно-кататоноподобный симптомокомплекс расстройств определяли падением активности, появлением аффективной безучастности, регрессом поведения, моторики и речи, к которым позднее присоединялись состояния кататоноподобного возбуждения или пассивности (адинамия с вычурными позами). Появлялись амбивалентность в поступках, импульсивные действия. При неполном регрессе речи обнаруживались эхолалия, речь на шепотное обращение к ним, отставленные ответы-штампы.
К регрессивным движениям относились атетозоподобные движения в пальцах рук, прыжки на носках, вместо ходьбы — ползание и другие ранее преодоленные движения. Регрессивные движения повторялись много раз, часами изо дня в день. При их выполнении не наступало пресыщений, они возникали на «холодном», индифферентном аффективном фоне, были бесцельны. Естественно, что у детей 2—5 лет они были сложнее, чем сходные движения у детей более раннего возраста, и всегда несли на себе как отпечаток прежних форм движения, так и налет моторной ловкости, которая была достигнута к началу заболевания. Поэтому таким движениям всегда была свойственна индивидуальность.
Поэтому таким движениям всегда была свойственна индивидуальность.
У всех детей наряду с перечисленными состояниями кататоноподобного возбуждения при резком утяжелении состояния возникало хаотическое возбуждение с негативизмом и агрессией, аутоагрессией и импульсивностью. При этом больные активно сопротивлялись воздействию, были напряжены и злобны.
Кататонический симптомокомплекс с явлениями оцепенения, мышечным напряжением обнаружен у детей 3— 5 лет и старше. У них нарастала неподвижность, заторможенность. Одни в этом состоянии предпочитали сидеть согнувшись, опустив голову; другие — неестественно распрямившись, откинув голову назад, обратив немигающий взгляд вдаль. Иногда дети не поднимались с постели, в которой подолгу находились, в «эмбриональном» положении: голова приведена к груди, ноги согнуты в коленях, руки — в локтевых суставах, прижаты к груди и животу.
При попытке распрямить ребенка, уложить поудобнее у него возникало мышечное напряжение, наблюдалась поза по типу «воздушной подушки». При некотором облегчении состояния, когда ребенка удавалось поднять, он сопротивлялся в этом состоянии любому воздействию. Во всех мышечных группах при активном обследовании выступала гипертензия и даже отчетливая каталепсия, руки и голова оставались на некоторое время в приданном положении. Когда такого ребенка вели, сопротивление не истощалось, походка была шаркающая, он с трудом отрывал ноги от пола. Поза и во время ходьбы оставалась «застывшей», руки, согнутые в локтевых суставах, были прижаты к телу, шея и туловище неестественно распрямлены. Как только ребенка переставали вести, он останавливался и топтался на месте. Выражение лица было маскообразное, временами искажалось гримасами.
При некотором облегчении состояния, когда ребенка удавалось поднять, он сопротивлялся в этом состоянии любому воздействию. Во всех мышечных группах при активном обследовании выступала гипертензия и даже отчетливая каталепсия, руки и голова оставались на некоторое время в приданном положении. Когда такого ребенка вели, сопротивление не истощалось, походка была шаркающая, он с трудом отрывал ноги от пола. Поза и во время ходьбы оставалась «застывшей», руки, согнутые в локтевых суставах, были прижаты к телу, шея и туловище неестественно распрямлены. Как только ребенка переставали вести, он останавливался и топтался на месте. Выражение лица было маскообразное, временами искажалось гримасами.
У этих детей отмечалась эхопраксия, иногда персеверация, когда они по многу раз повторяли одно и то же действие. Временами дети становились крайне подчиняемыми, сохраняли придаваемые им позы, так что даже окружающие их дети, замечая это явление, пытались с ними играть, как с «куклами», придавая определенное положение их рукам и голове. Изредка это состояние прерывалось импульсивным бегом и агрессией, направленной на первого встречного.
Изредка это состояние прерывалось импульсивным бегом и агрессией, направленной на первого встречного.
Ступорозные состояния все же были не так глубоки, периодами дети становились более податливыми, не сопротивлялись, если их вели в другую комнату, к столу, на прогулку.
Кататоно-гебефренный симптомокомплекс определяли моторное прерывистое возбуждение, повышенное настроение с чертами беспричинной веселости, дурашливостью, расторможением примитивных влечений. В поведении выступали элементы игры, однообразно повторяющейся в этот период. При этом иногда обнаруживались неглубокие проявления психического регресса, в виде утраты сложных поведенческих навыков.
Подобный комплекс симптомов отмечен у детей 5— 6 лет.
Для комплекса расстройств, которые определяли кататоноподобные состояния со сновидностью, были характерны нарушения сна, растерянность, сновидения устрашающего характера, отрывочные зрительные галлюцинации, кратковременные периоды зачарованности, когда дети в отрешении не узнавали окружающих, чему-то улыбались, что-то ловили в воздухе, иногда испытывали ощущение «полета». Эти расстройства быстро заменялись кататоноподобным возбуждением либо состояниями аспонтанности. Эти состояния возникали у детей не моложе 5 лет.
Эти расстройства быстро заменялись кататоноподобным возбуждением либо состояниями аспонтанности. Эти состояния возникали у детей не моложе 5 лет.
Депрессивно-субступорозный симптомокомплекс клинически будет охарактеризован в ходе описания аффективных расстройств, так как при нем они были основными.
Итак, для кататоноподобного и кататоноподобного в сочетании, с выраженными проявлениями регресса или полиморфных состояний с кататоноподобным возбуждением характерен не полный симптомокомплекс расстройств, свойственный кататоническому синдрому у больных зрелого возраста, страдающих шизофренией. Моторные возбуждения, как и состояния адинамии, протекали на фоне гипотонии или сменяющегося мышечного тонуса. При этом явления оцепенения, восковой гибкости отсутствовали, не было отчетливых персевераций и к тому же в ряде случаев наблюдался выраженный регресс моторики и речи.
Между тем кататоноподобный тип возбуждения, как и кататонический, характеризовался непроизвольностью своего появления, нецеленаправленным характером движений, их стереотипной повторяемостью. Возбуждение аутохтонно возникало, не могло быть прервано по воле ребенка и при речевом воздействии извне; обычно оно было прерывистым, затухало и возобновлялось без внешнего повода. Кататоноподобное возбуждение характеризовалось явлениями амбитендентности, импульсивностью, наличием стереотипии, манерностью поз и движений. Оно сопровождалось частичным или полным мутизмом.
Возбуждение аутохтонно возникало, не могло быть прервано по воле ребенка и при речевом воздействии извне; обычно оно было прерывистым, затухало и возобновлялось без внешнего повода. Кататоноподобное возбуждение характеризовалось явлениями амбитендентности, импульсивностью, наличием стереотипии, манерностью поз и движений. Оно сопровождалось частичным или полным мутизмом.
При этом обнаруживалось непостоянство произношения одних и тех же звуков, неологизмы, контаминация, эхолалия, речь в ответ на шепот, фонографизм Трамера, негативистические противоположные ответы, отсутствие ответов и речевое возбуждение в форме речевого напора.
При кататоноподобных состояниях скованность отсутствовала, отмечались манерность осанки, движений, прерывистый меняющийся мышечный тонус, угловатость движений наряду с пластичностью и временами даже их грациозностью. Негативизм легко сменялся пассивной подчиняемостью. Несмотря на множество движений, которые больные в кататоноподобном состоянии совершали без всякой надобности, от них невозможно было добиться выполнения самых простых и нужных движений при побуждении извне. Амбитендентность в этих состояниях сводилась к быстрой смене двух противоположных движений или к незавершенности действия, обрыве его на полпути. Хотя большинство движений однообразно повторялось, отсутствовало сходство в движениях и истинная персеверация появлялась только у детей старше 5—6 лет. Эхопраксия также возникала в том же возрасте, что и персеверация. Эти особенности кататоноподобного двигательного возбуждения и адинамии, речевых расстройств у детей, больных шизофренией, и служили основанием для того, чтобы относить их к симптомокомплексу расстройств, близких к кататоническому, а из-за некоторого отличия мы считали возможным называть их кататоноподобными расстройствами. Подтверждением правильности нашего предположения служили данные об усложнении моторного и речевого возбуждения у одних и тех же больных с возрастом в повторных приступах болезни. Это и было показано в случаях, в которых во время первых приступов наблюдались кататоноподобные расстройства, а в дальнейшем, особенно после 5-летнего возраста, — приступы с кататоническими расстройствами, явлениями мышечного оцепенения, восковой гибкостью, персеверациями, положением по типу «воздушной подушки», эмбриональной позой.
Амбитендентность в этих состояниях сводилась к быстрой смене двух противоположных движений или к незавершенности действия, обрыве его на полпути. Хотя большинство движений однообразно повторялось, отсутствовало сходство в движениях и истинная персеверация появлялась только у детей старше 5—6 лет. Эхопраксия также возникала в том же возрасте, что и персеверация. Эти особенности кататоноподобного двигательного возбуждения и адинамии, речевых расстройств у детей, больных шизофренией, и служили основанием для того, чтобы относить их к симптомокомплексу расстройств, близких к кататоническому, а из-за некоторого отличия мы считали возможным называть их кататоноподобными расстройствами. Подтверждением правильности нашего предположения служили данные об усложнении моторного и речевого возбуждения у одних и тех же больных с возрастом в повторных приступах болезни. Это и было показано в случаях, в которых во время первых приступов наблюдались кататоноподобные расстройства, а в дальнейшем, особенно после 5-летнего возраста, — приступы с кататоническими расстройствами, явлениями мышечного оцепенения, восковой гибкостью, персеверациями, положением по типу «воздушной подушки», эмбриональной позой. Возрастной особенностью кататонического симптомокомплекса была кратковременность состояний оцепенения (часы, редко отдельные дни), их меньшая глубина, большая выраженность пассивной подчиняемости.
Возрастной особенностью кататонического симптомокомплекса была кратковременность состояний оцепенения (часы, редко отдельные дни), их меньшая глубина, большая выраженность пассивной подчиняемости.
Кататоноподобные, кататонические и кататоно-гебефренные симптомокомплексы обнаружены у 26 детей, больных непрерывной злокачественной шизофренией (61,9 % от всей группы больных непрерывной злокачественной шизофренией) и у 54 — с приступообразной, близкой к злокачественной шизофренией, т е в 42,5 % от всех случаев приступообразной, близкой к злокачественной шизофрении. Аффективно-кататоноподобные симптомокомплексы, кататоноподобные расстройства со сновидностью отмечены только у 19 (6,9 %) детей, больных приступообразной малопрогредиентной шизофренией. Таким образом, выявилась отчетливая взаимосвязь между типами течения шизофрении и сложными симптомокомплексами расстройств, их определявшими на разных этапах болезни.
Взаимосвязь структурных особенностей перечисленных симптомокомплексов с онтогенезом больного отчетливо выражена. У детей до 3-летнего возраста отмечены кататоноподобные симптомокомплексы в сочетании с симптомами регресса; кататонический симптомокомплекс обнаружен у детей старше 3 лет, кататоно-гебефренный — у детей старше 5 лет, аффективно-субступорозный симптомокомплекс в отдельности и в совокупности с симптомами сновидности — у детей старше 3 лет. Таким образом, наиболее универсальным комплексом расстройств у детей до 3-летнего возраста является кататоноподобный с чертами регресса.
Симптомы обманов восприятия. К галлюцинациям, как и в зрелом возрасте, относили мнимые восприятия, возникавшие без наличия внешнего объекта. У 11 детей в возрасте 1!/2—3 лет во всех случаях при наличии речи обнаружены зрительные и тактильные галлюцинации Они возникали в просоночном состоянии в ночное время или при засыпании, которое прерывалось безотчетной выраженной тревогой. В зависимости от типа галлюцинаций одни дети говорили, что их кусают насекомые, стряхивали что-то с себя, другие — утверждали, что видят перед собой того или то, чего не было на самом деле. «Тут муха», «бабочка», «автобус» и т. п. И днем эти дети становились тревожными, у них появлялся страх обычных предметов, посторонних людей, новой обстановки. Они не отпускали от себя мать, становились раздражительными, отказывались от игр, плохо ели.
«Тут муха», «бабочка», «автобус» и т. п. И днем эти дети становились тревожными, у них появлялся страх обычных предметов, посторонних людей, новой обстановки. Они не отпускали от себя мать, становились раздражительными, отказывались от игр, плохо ели.
Для подобных состояний характерны повторяемость, изо дня в день или через несколько дней, абсолютная идентичность жалоб, невозможность переубедить больных в чем-либо. Обманы восприятия напоминали его изменения в состояниях инфекционного делирия на высоте температуры, отмечаемые у детей многими авторами (Т. П. Симеон, М. М. Модель, Л. И. Гальперин, 1935; Г. Е. Сухарева, 1947; Н. Maudsley, 1871, и др.). По-видимому, и мы можем относить эти расстройства восприятия к иллюзорным, просоночным, гипногагическим зрительным и тактильным галлюцинациям.
У остальных 52 детей обманы восприятия обнаружены в возрасте 3—6 лет. В этой, более старшей возрастной группе, эти расстройства в основном возникали в просоночном состоянии, реже в дневное время, в состоянии выраженного страха, безотчетного ужаса, тревоги. Галлюцинации были просты по содержанию, эпизодичны, кратковременны, исчезали с уменьшением, тревоги, т. е. в основном были связаны с аффектом страха.
Галлюцинации были просты по содержанию, эпизодичны, кратковременны, исчезали с уменьшением, тревоги, т. е. в основном были связаны с аффектом страха.
У детей этой группы обнаруживались не только зрительные и тактильные, как у младших больных, но и слуховые и выделяемые нами оральные галлюцинации (особая форма висцеральных галлюцинаций). При этом виде расстройств в период засыпания, в вечернее, дневное время или при пробуждении от сна ночью и днем дети (в 32 случаях) испытывали страх, в тревоге озирались по сторонам, вглядывались в пространство перед собой, в пределах кровати, реже в другие места помещения и «видели» простые образы. При этом дети уверяли: «Там волк. Он желтый». «На потолке блохи», «Там паук», «Морды, я их боюсь, я их вижу» и т. п. Или они говорили: «На кровати змей», «Кусают клопы» и т. п., в последних случаях ощущали, «чувствовали», постороннее присутствие.
У 4 детей зрительные галлюцинации возникали в дневное время, сопровождались страхом, выраженной тревогой. Они видели «страшного дядьку», «он серый». В ужасе застывали перед видениями, иногда пытались обходить эти места или просили родных «перенести через них». Боялись мест в помещении, где впервые у них возникли обманы чувств. И тогда же появлялись опасения в отношении собственного здоровья, гиперкинезы, состояния ажитированной тревоги с метанием и плачем.
Они видели «страшного дядьку», «он серый». В ужасе застывали перед видениями, иногда пытались обходить эти места или просили родных «перенести через них». Боялись мест в помещении, где впервые у них возникли обманы чувств. И тогда же появлялись опасения в отношении собственного здоровья, гиперкинезы, состояния ажитированной тревоги с метанием и плачем.
Слуховые обманы нами обнаружены впервые у детей 3—4 лет. Они слышали «стук», «бой часов», «петушиный крик». У детей 5—6 лет слуховые обманы были уже более сложного содержания: «кто-то плачет», «говорят непонятное». Только 2 детей — 5 лет 2 мес и 5 лет 6 мес — смогли сказать, что они слышат «в ушах разговор». «Голос сказал: ты умрешь».
Только в нескольких наблюдениях в этом же возрасте у больных детей мы выявили слуховые обманы в дневное время. Дети были отгорожены от сверстников, окружающего мира, загружены, почти не разговаривали с персоналом, родными, находясь в стороне, подолгу прислушивались к чему-то, иногда односложно отвечали, жестикулировали, гримасничали. В этих случаях удавалось установить, что они слышали голос из стены. Содержание слуховых обманов дети в основном не передавали (кто-то говорит., он говорит… он ругается…).
В этих случаях удавалось установить, что они слышали голос из стены. Содержание слуховых обманов дети в основном не передавали (кто-то говорит., он говорит… он ругается…).
У 3 детей наряду со зрительными были обнаружены тактильные галлюцинации, у 4 — только тактильные. Они были сложнее, чем похожие тактильные галлюцинации у детей предшествующей группы. Им было свойственно особое детское содержание. Дети утверждали: «На руках стекляшки», «мальчики в руках», «в пальце нитка».
У 7 детей выявлены видоизмененные висцеральные галлюцинации, которые мы называли оральными. Дети испытывали болезненные ощущения со стороны ротовой полости: «Во рту бумага и железки», «во рту жженая бумага», «волосы во рту». Были и собственно висцеральные галлюцинации: «В животе сидит человек, он пищит». Наконец, у 3 детей наряду со зрительными были обонятельные галлюцинации, они ощущали неприятный запах от пищи.
Галлюцинации всегда сопровождались тревожным аффектом, были эпизодичными и кратковременными, обычно возникали на протяжении 2—4 нед, реже дольше. Как только снималась тревога, улучшалось состояние, почти всегда исчезали галлюцинации. Только у 4 детей из 52 обманы наблюдались на протяжении 2—6 мес. Когда исчезали тревога, страх, галлюцинации прекращались; расспрос о пережитом всегда вызывал протест со стороны ребенка. При этом дети беспокоились, становились напряженными, у них появлялись вегетативные реакции. Психотерапевтические беседы не снимали тревоги, дети не разубеждались в пережитом, к нему не появлялось критического отношения. По-видимому, отсутствие «трактовки» переживаемого лишало ребенка возможности «как-то понять» болезненное состояние, поэтому и повторно возникающие обманы восприятия, как в первый раз, сопровождались страхом, были как бы спаяны с аффектом тревоги, ребенок не привыкал к ним, и вместе с тем страх переживал аутистически. Последнее характерно для галлюцинаций при шизофрении.
Как только снималась тревога, улучшалось состояние, почти всегда исчезали галлюцинации. Только у 4 детей из 52 обманы наблюдались на протяжении 2—6 мес. Когда исчезали тревога, страх, галлюцинации прекращались; расспрос о пережитом всегда вызывал протест со стороны ребенка. При этом дети беспокоились, становились напряженными, у них появлялись вегетативные реакции. Психотерапевтические беседы не снимали тревоги, дети не разубеждались в пережитом, к нему не появлялось критического отношения. По-видимому, отсутствие «трактовки» переживаемого лишало ребенка возможности «как-то понять» болезненное состояние, поэтому и повторно возникающие обманы восприятия, как в первый раз, сопровождались страхом, были как бы спаяны с аффектом тревоги, ребенок не привыкал к ним, и вместе с тем страх переживал аутистически. Последнее характерно для галлюцинаций при шизофрении.
Просоночные зрительные галлюцинации трудно отграничить от устрашающих сновидений с визуализацией устрашающих образов. Вместе с тем убежденность детей в наличии пережитого, проекция вовне галлюцинаторного образа, точное определение его одним и тем же названием, клишеобразная повторяемость и сходство образов, ощущений в повторных, случаях давали основание предполагать у детей наличие истинных галлюцинаций.
В тех же случаях, когда они «видели» всякий раз разное, при повторных вопросах пополняли свой рассказ новыми деталями о «виденном», этот вид расстройств невозможно было относить к расстройствам восприятия, гипногагическим, просоночным, иллюзорным галлюцинациям, а следовало предполагать галлюцинации воображения Дюпре с визуализацией представляемого образа, или явления эйдетизма.
У 12 детей, больных приступообразной малопрогредиентной шизофренией, были обнаружены особые «видения» — обманы восприятия, близкие галлюцинациям воображения Дюпре. Подобный тип расстройств выявлен только у больных шизофренией детей старше 5 лет в периоде тревожного состояния «Видения» характеризовали непроизвольность появления представлений ранее виденных образов, с определенной локализацией этих виденных образов в «глазах», «перед глазами». «Видения» к тому же всегда были маленьких размеров и иногда напоминали «картинки в книге» или «мультфильмы». Образы в «видениях» сменяли друг друга, повторялись с новыми дополнениями в последующие дни. Дети не могли от них освободиться по желанию. Временами «обманы» возникали после мыслей об этих явлениях. Нередко произвольное и непроизвольное в появлении образных представлений не всегда отчетливо разграничивалось детьми. Расспрос об этих явлениях был обычно неприятен ребенку. Дети всегда осознавали нереальный характер подобных «видений».
Дети не могли от них освободиться по желанию. Временами «обманы» возникали после мыслей об этих явлениях. Нередко произвольное и непроизвольное в появлении образных представлений не всегда отчетливо разграничивалось детьми. Расспрос об этих явлениях был обычно неприятен ребенку. Дети всегда осознавали нереальный характер подобных «видений».
Можно предположить, что в этих случаях возникали особые обманы восприятия, с одной стороны, близкие галлюцинациям воображения типа Дюпре, с другой — псевдогаллюцинациям. В последнем случае должно было бы присутствовать ощущение «сделанности», «влияния». У больных детей преддошкольного возраста нам не удалось наблюдать в структуре обманов восприятия этих качеств. В связи с тем что рассказ маленьких больных о переживаемых состояниях скуден и к тому же из-за аутистичности переживания неполный, характер описываемых расстройств остается недостаточно ясным. Можно предположить, что данное состояние может относиться и к кругу насильственных представлений с их визуализацией. Однако этому предположению несколько противоречит локализация видения во внешнем пространстве.
Однако этому предположению несколько противоречит локализация видения во внешнем пространстве.
Частота рассмотренных галлюцинаций в разных симптомокомплексах при различных формах течения шизофрении у детей раннего дошкольного возраста следующая. Галлюцинации обнаружены в 47,6 % случаев непрерывной злокачественной шизофрении, в 23,8 % —приступообразной, близкой к злокачественной, в 9,7 %—приступообразной малопрогредиентной шизофрении. Обманы восприятия были просоночными либо возникали на высоте тревоги, выраженного страха в дневное время. Галлюцинации в картине. болезни сами по себе не являются признаками неблагоприятного прогноза. Однако сочетание их с кататоноподобными расстройствами, тем более регрессом, прогностически неблагоприятно. Последний тип расстройств обнаруживался только у больных непрерывной злокачественной и приступообразной, близкой к злокачественной шизофренией Тревога с галлюцинациями без регресса отражала остроту состояния. Приступы с этим симптомокомплексом расстройств характерны для малопрогредиентной шизофрении После них формировалась устойчивая ремиссия, в которой обнаруживались неглубокие изменения личности псевдопсихопатического круга.
В 5,8 % случаев приступообразной малопрогредиентной шизофрении обнаружены обманы восприятия, близкие галлюцинациям воображения Дюпре. Обманы восприятия встречались только при малопрогредиентной приступообразной шизофрении наряду с неврозоподо0-ными и аффективными расстройствами. Этот симптомокомплекс расстройств прогностически благоприятнее предшествующих симптомокомплексов с обманами восприятия.
Симптомы прообразов бреда. Симптомокомплекс расстройств с патологическими суждениями типа бредовых у больных шизофренией детей в возрасте до 5 лет не был обнаружен. Между тем у 5—7-летних больных были выявлены состояния, которые характеризовались аффектом тревоги, беспокойства, безотчетного страха, негативизма. На высоте этого состояния неожиданно появлялась недоброжелательность к родным. Чувство антипатии нередко было так сильно, что дети не оставались наедине с лицом, к которому она проявлялась. В присутствии этих лиц дети становились тревожными, суетливыми, стремились причинить вред: толкали, щипали, ударяли их. Неприязненное отношение иногда распространялось на другого члена семьи, которого дети также начинали чуждаться. Это отношение неприязненности не объяснялось вообще или объяснялось всякий раз по-разному: «Она чужая», «Он черный», «У него грязные глаза» и т. п. В этих случаях, по-видимому, формировалось скорее ощущение, которое не достигало в своем развитии уровня стойкого патологического суждения. Вместе с тем, оставаясь на уровне ощущения, оно приобретало такие же качества, как и патологическое суждение. Оно было беспричинным и не поддавалось коррекции извне, им определялось поведение ребенка. Таким образом формировался «бред» ощущения, в этом было его возрастное своеобразие.
Неприязненное отношение иногда распространялось на другого члена семьи, которого дети также начинали чуждаться. Это отношение неприязненности не объяснялось вообще или объяснялось всякий раз по-разному: «Она чужая», «Он черный», «У него грязные глаза» и т. п. В этих случаях, по-видимому, формировалось скорее ощущение, которое не достигало в своем развитии уровня стойкого патологического суждения. Вместе с тем, оставаясь на уровне ощущения, оно приобретало такие же качества, как и патологическое суждение. Оно было беспричинным и не поддавалось коррекции извне, им определялось поведение ребенка. Таким образом формировался «бред» ощущения, в этом было его возрастное своеобразие.
У ряда больных возникало сходное отношение к пище. Дети испытывали страх, тревогу во время кормления. Они хотели есть и тут же отказывались от пищи. При этом они беспокоились, плакали, кричали, не поддавались уговорам. Причину их тревоги, отказа от пищи они объясняли разно: «пища плохая», «грязная», «до нее дотронулись руками» и т. п. Это состояние отличалось от навязчивых опасений заразиться, так как в последнем случае дети этого возраста осознавали неправильность своего отношения, боролись с ним. Это не было отказом по убеждению из-за сверхценного отношения к своей внешности со стремлением похудеть, как при синдроме анорексии. Наконец, это не было связано с потерей аппетита; наоборот, ребенок испытывал чувство голода и желание есть сохранялось. В этих случаях формировалось стойкое, некорригируемое отрицательное отношение к пище, которое сопровождалось тревогой, необъяснимым страхом съесть что-то плохое. При подобном отношении к пище не формировалось бреда «отравления», свойственного взрослым больным. В этих случаях, как при ощущении антипатии к некоторым лицам, возникало патологическое ощущение от возможности принятия пищи, отдаленно напоминавшее бред отравления. Это чувство было непонятно ребенку. Дети не могли объяснить его и не давали ему «трактовки». Таким образом, отношение к пище формировалось не на уровне суждений, а на уровне ощущений, было смутным и вместе с тем не корригировалось извне; им определялось поведение ребенка.
п. Это состояние отличалось от навязчивых опасений заразиться, так как в последнем случае дети этого возраста осознавали неправильность своего отношения, боролись с ним. Это не было отказом по убеждению из-за сверхценного отношения к своей внешности со стремлением похудеть, как при синдроме анорексии. Наконец, это не было связано с потерей аппетита; наоборот, ребенок испытывал чувство голода и желание есть сохранялось. В этих случаях формировалось стойкое, некорригируемое отрицательное отношение к пище, которое сопровождалось тревогой, необъяснимым страхом съесть что-то плохое. При подобном отношении к пище не формировалось бреда «отравления», свойственного взрослым больным. В этих случаях, как при ощущении антипатии к некоторым лицам, возникало патологическое ощущение от возможности принятия пищи, отдаленно напоминавшее бред отравления. Это чувство было непонятно ребенку. Дети не могли объяснить его и не давали ему «трактовки». Таким образом, отношение к пище формировалось не на уровне суждений, а на уровне ощущений, было смутным и вместе с тем не корригировалось извне; им определялось поведение ребенка. Надо заметить, что со времени формирования чувства антипатии к родным или особого отношения к пище состояние детей несколько стабилизировалось. Тревога становилась менее выраженной.
Надо заметить, что со времени формирования чувства антипатии к родным или особого отношения к пище состояние детей несколько стабилизировалось. Тревога становилась менее выраженной.
При непрерывной злокачественной шизофрении (у 16 % детей) к перечисленным расстройствам вскоре присоединялись кататоноподобные симптомы, а затем формировалось конечное состояние.
При приступообразной малопрогредиентной шизофрении (у 10 % детей) состояние исчерпывалось аффектом тревоги и чувством антипатии. После выхода из приступа при малопрогредиентной шизофрении (у 5,7 % детей) на отдаленных этапах болезни в клинической картине наряду с нарушением поведения, неврозоподобными аффективными расстройствами появлялось чувство антипатии к одному из родителей. И в этих случаях удалось наблюдать, как формировалось похожее необъяснимое и не поддающееся разубеждению чувство недоброжелательности к отцу, матери или близкому родственнику. Для этого чувства были характерны перечисленные выше качества патологического ощущения. У б детей с вялотекущей шизофренией (17,1 %) на отдаленных этапах развития болезни выявлены бредоподобные фантазирования. При этом расстройстве патологические суждения возникали в круге фантазий. Дети были убеждены в своем особом назначении, называли себя главарями «хулиганских шаек» и т. it., вся их деятельность сводилась к патологическому фантазированию. У них возникало убеждение в реальности вымышленных фактов. Поведение подчинялось вымыслам. Временами фантазирование протекало с чертами насильственности. Перечисленные особенности такого фантазирования давали повод предполагать его близость к бреду, поэтому они и получили название «бредоподобных». Эти состояния возникали у детей старше, 5 лет.
У б детей с вялотекущей шизофренией (17,1 %) на отдаленных этапах развития болезни выявлены бредоподобные фантазирования. При этом расстройстве патологические суждения возникали в круге фантазий. Дети были убеждены в своем особом назначении, называли себя главарями «хулиганских шаек» и т. it., вся их деятельность сводилась к патологическому фантазированию. У них возникало убеждение в реальности вымышленных фактов. Поведение подчинялось вымыслам. Временами фантазирование протекало с чертами насильственности. Перечисленные особенности такого фантазирования давали повод предполагать его близость к бреду, поэтому они и получили название «бредоподобных». Эти состояния возникали у детей старше, 5 лет.
У 20 детей с малопрогредиентной приступообразной шизофренией (13,3 %) формировались ложные суждения, тесно связанные с аффектом повышенного или сниженного настроения. Эти высказывания также обычно сочетались с фантазиями: «Я правитель ханства», «Я самый сильный». Идеи самоотрицания обычно высказывались в форме желаемого отрицания; полного убеждения в наличии отрицания у детей 4—6 лет не было отмечено. После приступов с этим симптомокомплексом расстройств устанавливалась ремиссия.
После приступов с этим симптомокомплексом расстройств устанавливалась ремиссия.
Симптомокомплекс расстройств, близкий к обсессивному. У 36 детей 1—2 лет и у 56 в возрасте 2—3 лет возникали безотчетный страх, опасения, боязнь и моторные расстройства.
Моторные расстройства в возрасте 1—3 лет представляли собой бесцельные движения, которые впервые возникали направленно, а затем утрачивали свое целевое назначение. Бесцельные движения возникали в дневное время, однообразно повторялись, усиливались при волнении, не зависели от изменения мышечного тонуса, чем отличались от хореиформных. У одного и того же ребенка могло быть несколько видов бесцельных движений, причем одни периодически заменялись другими. Бесцельные однообразные движения у детей до 3-летнего возраста легко становились стереотипными.
Помимо этого, отмечались гиперкинезы, тики и лишние движения, которые всегда были изменчивыми по форме и наблюдались наряду с целенаправленными действиями. Дети не могли спокойно стоять, сидеть, теребили на себе одежду, касались руками лица и т. п.
п.
Гиперкинезы и тики обычно не замечались детьми. Однообразные бесцельные и лишние движения замечались, если на них останавливали внимание со стороны, и тогда на короткое время дети могли сдерживаться от их выполнения. Можно полагать, что у детей до 3 лет бесцельные повторяющиеся движения были близки навязчивым движениям, занимая как бы промежуточное положение между навязчивостями и гиперкинезами, так как первоначально они имели целенаправленное (корковое) происхождение, а затем нередко автоматизировались.
У детей в возрасте 1—2 лет в основном отмечался безотчетный страх. Он был беспочвенным, повторялся. Периодами страх сопровождался состояниями ажитации. В 2—3-летнем возрасте возникала предметная боязнь машин, улиц, посторонних лиц и т. п. Она появлялась при столкновении ребенка с устрашающей ситуацией, устрашающим объектом или при напоминании о нем. Как только источник патологического переживания исчезал из поля зрения ребенка, самочувствие его улучшалось. Из-за конкретного восприятия действительности ребенок, если он был в спокойном состоянии при расспросе о причине боязни, обычно полностью отрицал у себя наличие боязни. Чуждость, навязчивый характер боязни детьми данного возраста не определялись, в этом — возрастное своеобразие такого типа расстройств.
Чуждость, навязчивый характер боязни детьми данного возраста не определялись, в этом — возрастное своеобразие такого типа расстройств.
У 184 детей 3—5 лет были сходные с описанными ранее однообразные бесцельные движения, которые не всегда замечались ребенком и легко автоматизировались, а также наблюдались безотчетный страх, повторяющаяся боязнь и более сложные моторные и идеаторные расстройства, носившие характер навязчивых. Дети этого возраста уже н-ачинали ощущать бесцельный характер движений, тяготились ими. При расспросе говорили, что «не могут сдерживаться» от их выполнения.
Наряду с периодически возникающим безотчетным страхом у этих детей начинали формироваться истинные фобии. Тематика их нередко была необычной: фобии огня, облаков, тени, языка и т. п. Становились отчетливыми и опасения, которые касались прежде всего собственного благополучия. Дети опасались, что с ними случится Нечто плохое: «Мать не придет за ними в сад», «Их забудут», «Они заболеют» и т. п. У детей старше 3 лет возникали опасения и за жизнь своих близких вне непосредственной связи с опасностью, характеризовавшиеся чувством чуждости, стремлением избавиться от них. Дети уже по-другому формулировали их: «Я знаю, что не надо об этом думать, но ничего не могу с собой поделать».
п. У детей старше 3 лет возникали опасения и за жизнь своих близких вне непосредственной связи с опасностью, характеризовавшиеся чувством чуждости, стремлением избавиться от них. Дети уже по-другому формулировали их: «Я знаю, что не надо об этом думать, но ничего не могу с собой поделать».
У детей 3—6 лет возникал особый род идеаторных навязчивостей в форме навязчивых вопросов. В основе таких вопросов лежит физиологическое состояние в первом возрастном кризе, в котором ребенок и в норме при познании окружающего мира использовал опыт старших, в связи с чем задавал постоянно вопросы. Больные дети повторяли одни и те же вопросы много раз, не нуждались в ответах на них или требовали только определенного ответа. Значение таких вопросов в познании окружающего утрачивалось, они становились бесцельными. Дети осознавали их ненужность, но не справлялись с искушением, вновь и вновь задавали один и тот же ставший бесполезным вопрос.
Навязчивый характер приобретало и рифмование одних и тех же неологизмов: «модель — водель…», «рык, окына, камелета» и т. п., в основе которых также лежало возрастное словотворчество, но оно, как и вопросы, приобретало бесцельный, навязчивый характер.
п., в основе которых также лежало возрастное словотворчество, но оно, как и вопросы, приобретало бесцельный, навязчивый характер.
У детей старше 3 лет возникали к тому же навязчивые влечения к произношению бранных слов, к совершению опасных действий: «Хочется попасть под машину, упасть в колодец, стать на карниз» и т. п. У некоторых детей тут же возникали контрастные влечения: страх смерти и стремление заглянуть в канализационный люк, куда можно упасть, и т. п. Появлялись также навязчивые агрессивные влечения: «кусать, бить, щипать» родных. Если дети осуществляли их, то потом испытывали двойственное чувство — раскаяние и удовольствие.
В этом возрасте возникало навязчивое мудрствование: «заумные» вопросы из области «астрономии», «о жизни и смерти», «философии». Повторяющиеся представления были чужды, тягостны для детей. У некоторых в этом состоянии наблюдались также тяготившие их повторяющиеся сновидения с одинаковым содержанием.
При появлении сознания ненужности навязчивых мыслей, движений, боязни возникали защитные ритуалы, с помощью которых дети старались избавиться от неприятных им движений и мыслей. Тогда одно ненужное движение заменялось другим ненужным движением или повторением слов, бормотанием или действиями. Когда же навязчивости овладевали больными, наступали состояния резкой тревоги, беспокойства, присоединялись вегетативные симптомы. У детей холодели руки и ноги, отмечалось покраснение, побледнение кожных покровов, появлялись потливость, «неприятные ощущения» в сердце, тошнота. Все это сопровождалось чувством безотчетного страха и ажитацией.
Тогда одно ненужное движение заменялось другим ненужным движением или повторением слов, бормотанием или действиями. Когда же навязчивости овладевали больными, наступали состояния резкой тревоги, беспокойства, присоединялись вегетативные симптомы. У детей холодели руки и ноги, отмечалось покраснение, побледнение кожных покровов, появлялись потливость, «неприятные ощущения» в сердце, тошнота. Все это сопровождалось чувством безотчетного страха и ажитацией.
В вечерние часы у ряда детей навязчивости усиливались, поэтому они плохо засыпали. У некоторых из них возникали фобофобии, страх, что «страхи» будут мешать спать, поэтому дети отказывались ложиться в постель.
Таким образом, у детей с возрастом наблюдалась отчетливая трансформация расстройств, близких к обсессивным, в моторной и идеаторной сферах, которые приобретали обсессивный характер. Сами обсессивные расстройства постепенно усложнялись с возрастом детей, возникали разнообразные фобии, ритуальные проявления, полярные навязчивости, навязчивое мудрствование.
Описанный тип расстройств в сочетании с аффективными наблюдался кратковременно, на начальном этапе развития болезни у 52,3 % больных непрерывной злокачественной и у 39 % —приступообразной, близкой к злокачественной, шизофренией.
Собственно обсессивные. расстройства в сочетании с аффективными проявлениями и психопатическим поведением обнаружены у 63 % детей, больных малопрогредиентной приступообразной и у 100 % —непрерывной вялотекущей шизофренией.
У детей, больных непрерывной злокачественной и приступообразной, близкой к злокачественной, шизофренией, подобные расстройства были лишь в начале болезни, преимущественно исчерпываясь гиперкинезами, тиками, лишними движениями, состояниями безотчетного страха и опасениями; они не усложнялись, а сменялись аффективными, галлюцинаторными, кататоноподобными и кататоно-гебефренными расстройствами. При непрерывной вялотекущей шизофрении li приступообразной малопрогредиентной шизофрении расстройства неврозо-подобного типа отмечались на протяжении длительного периода в сочетании с аффективными расстройствами и псевдопсихопатическим поведением.
Аффективные синдромы, определяющиеся расстройствами настроения депрессивного и маниакального типа в обособленном виде ив сочетании с другими расстройствами. Вероятность аффективной природы состояний ночного плача и беспокойства, состояний моторного возбуждения на фоне повышенного настроения у детей в возрасте до 1 года уже обсуждалась выше.
У детей в возрасте 1—3 лет аффективные симптомокомплексы выявлены в следующих формах.
Адинамическая депрессия характеризуется монотонно безрадостным настроением, вялостью, медлительностью, снижением интереса к окружающему, однообразием поведения, бедной по содержанию игрой в стороне от всех. Депрессивная триада выражена довольно отчетливо. Безрадостное настроение отражается в картине поведения, сниженных интересах, отсутствии свойственной детям лабильности настроения. Жалоб в этом периоде дети не высказывают. У окружающих иногда появляется предположение о снижении интеллекта у этих больных, так как они словно бы утрачивают только недавно приобретенные знания, навыки, не используют их в играх, не накапливают новых знаний, не запоминают сказок, стихов, не осваивают новых игр, нуждаются в побуждении к деятельности. Моторная вялость выражена отчетливо, как и соматические изменения. Адинамия у детей временами сопровождается бессилием, тогда они подолгу находятся в однообразном положении, редко меняют позы.
Моторная вялость выражена отчетливо, как и соматические изменения. Адинамия у детей временами сопровождается бессилием, тогда они подолгу находятся в однообразном положении, редко меняют позы.
Тревожная депрессия с ажитацией возможна уже и в этом раннем возрасте; она характеризуется тревожным настроением, общим беспокойством. В поведении усиливаются беспричинные реакции протеста, временами появляются истероформные реакции с резким негативизмом, капризностью, плачем. Периодически в течение дня возникают состояния острой тревожной ажитации, которые сопровождаются вазовегетативными расстройствами, потливостью, покраснением и побледнением кожных покровов, изменением аппетита, повышенной жаждой. Идеаторный компонент депрессивной триады в этих состояниях отражается в бездеятельности и непродуктивности. В основном выражено бесцельное двигательное беспокойство, заторможенность проявляется лишь временами. Полностью нарушается игра, дети ничем не могут заниматься.
У детей этой возрастной группы возможны также и состояния гипомании. Повышенное настроение с оттенком веселости сочетается с двигательной суетливостью. Целенаправленная деятельность не только не облегчается, а также расстраивается. Дети ни на чем не могут сосредоточиться, внимание становится поверхностным, они легко выходят из равновесия, раздражаются, ссорятся. Меняется и внешний облик ребенка: появляется блеск глаз, румянец на щеках, усиливаются мимические реакции и жестикуляция, нередко глаза открыты шире обычного. Голос становится громким. В речи заметны перескакивания с темы на тему, ускорение ее темпа. Нередко полностью расстраивается общение с окружающими. Дети перестают отвечать на вопросы, говорят только о своем, выкрикивают отдельные фразы, отрывки из песен, стихов, иногда непонятные слоги, отдельные, не связанные смыслом слова. Расстраивается засыпание, сон становится укороченным, дети перестают спать днем и вместе с тем не испытывают утомления. Аппетит повышается, иногда только избирательно.
Повышенное настроение с оттенком веселости сочетается с двигательной суетливостью. Целенаправленная деятельность не только не облегчается, а также расстраивается. Дети ни на чем не могут сосредоточиться, внимание становится поверхностным, они легко выходят из равновесия, раздражаются, ссорятся. Меняется и внешний облик ребенка: появляется блеск глаз, румянец на щеках, усиливаются мимические реакции и жестикуляция, нередко глаза открыты шире обычного. Голос становится громким. В речи заметны перескакивания с темы на тему, ускорение ее темпа. Нередко полностью расстраивается общение с окружающими. Дети перестают отвечать на вопросы, говорят только о своем, выкрикивают отдельные фразы, отрывки из песен, стихов, иногда непонятные слоги, отдельные, не связанные смыслом слова. Расстраивается засыпание, сон становится укороченным, дети перестают спать днем и вместе с тем не испытывают утомления. Аппетит повышается, иногда только избирательно.
У детей 3—6 лет также наблюдаются состояния адинамической, тревожной депрессии и гипомании. У больных этого возраста состояния адинамической депрессии похожи на уже описанные такие состояния у детей младшей возрастной группы (1—3 лет).
У больных этого возраста состояния адинамической депрессии похожи на уже описанные такие состояния у детей младшей возрастной группы (1—3 лет).
Для тревожной депрессии характерна большая выраженность тревоги, хотя, как и у младших детей, также возможна сменяемость тревожного состояния периодами вялости и адинамии. В состоянии тревоги возникают метание, плач, капризность, непонятные сменяющиеся желания. Особенно выражены вазовегетативные расстройства: потливость, гиперемия и побледнение кожи, меняющийся аппетит, рвота, тремор, общая «дрожь», как в ознобе. Все перечисленные явления тревожного состояния делали его похожим на диэнцефальные приступы. В ряде случаев тревожной депрессии особенно усиливались состояния протестности и негативизма, которые возникали аутохтонно и повторялись многократно в течение дня. Обычные уговоры не успокаивали ребенка, что сразу отличало эти состояния от детской капризности.
У больных этой старшей возрастной группы уже были возможны депрессии с идеями вины. Эти состояния наиболее приближались к депрессии эндогенного типа с классической депрессивной триадой. Настроение у детей было явно снижено. Они то монотонно ныли без слез, то неуемно плакали. Менялся облик ребенка, лицо приобретало страдальческое выражение. Беспокойство с бесцельной суетливостью сменялось малой подвижностью.
Эти состояния наиболее приближались к депрессии эндогенного типа с классической депрессивной триадой. Настроение у детей было явно снижено. Они то монотонно ныли без слез, то неуемно плакали. Менялся облик ребенка, лицо приобретало страдальческое выражение. Беспокойство с бесцельной суетливостью сменялось малой подвижностью.
Временами при углублении адинамии менялась осанка, дети становились похожими на стариков, ходили, опустив голову, согнувшись, волоча ноги, не двигали руками. Говорили тихим голосом, от игр отказывались. Нарушался сон, снижался аппетит.
Для депрессии этого типа были типичны суточные колебания настроения. К вечеру, а иногда в середине дня, перед дневным сном, возникали моторное беспокойство, бесцельная ходьба. Дети устраивали возню, вмешивались в дела взрослых, портили игрушки, беспричинно смеялись. Продуктивность в эти часы оставалась сниженной, дети не могли слушать чтение, не сосредоточивались на предлагаемых играх.
Депрессивные состояния этого типа характеризовались и возможностью углубления собственно депрессивного состояния. У детей 4—6-летнего возраста появлялись мимолетные жалобы на неприятные или болевые ощущения в разных частях тела, преимущественно в конечностях. Иногда были мимолетные высказывания, в которых отражались переживания больными «скуки» и «тоски». У некоторых детей тогда же возникали явления депрессивной дереализации: «все как в тумане», «как во сне», «все вещи старые». В последнем случае изменялось не только восприятие реальности, четкости предметов окружающего мира, но и ощущение времени их использования, т. е. появлялись элементы, близкие проявлениям «уже виденного».
У детей 4—6-летнего возраста появлялись мимолетные жалобы на неприятные или болевые ощущения в разных частях тела, преимущественно в конечностях. Иногда были мимолетные высказывания, в которых отражались переживания больными «скуки» и «тоски». У некоторых детей тогда же возникали явления депрессивной дереализации: «все как в тумане», «как во сне», «все вещи старые». В последнем случае изменялось не только восприятие реальности, четкости предметов окружающего мира, но и ощущение времени их использования, т. е. появлялись элементы, близкие проявлениям «уже виденного».
Иногда у детей в этих состояниях отмечались ощущение остановки времени, явления отчуждения сна. Некоторые дети начинали переживать свой «возраст», испытывали страх приближения старости, они тревожились, что прожили много лет. Иногда у них расстраивалось восприятие собственной личности с ощущением ее уменьшения: «Я становлюсь все меньше и меньше», а при дальнейшем углублении депрессии появлялись высказывания, близкие к идеям отрицания: «Он мертвый, его в милицию надо», «Пусть меня не будет, пусть разрежут ножиком пополам». В нигилистических или близких им высказываниях обычно отсутствовала полная убежденность собственного отрицания, нигилизм проявлялся скорее в форме желаемого, а не истинного ощущения отрицания себя.
В нигилистических или близких им высказываниях обычно отсутствовала полная убежденность собственного отрицания, нигилизм проявлялся скорее в форме желаемого, а не истинного ощущения отрицания себя.
Легко возникали состояния, близкие к меланхолическому раптусу, с вегетативными нарушениями.
У детей еще более старшего возраста, б—8 лет, обнаруживались депрессивные состояния с проявлениями чувственного бреда фантастического содержания. Дети при этом воспринимали себя и „окружающее в двух планах. Возникала иллюзия отрицательного двойника (отец родной и одновременно подставное лицо) и т. п. Чаще отрицательный двойник воспринимался в облике злого зверя. Нередко бывала смена положительного двойника отрицательным. Даже при незначительном изменении состояния патологические идеи тут же отступали. Эти расстройства обычно отмечались отрывочно и неравномерно у разных больных, что было связано не только с глубиной депрессивного состояния, но и с разной степенью психической зрелости детей. Заметное усложнение идеаторных расстройств наступало у больных детей старше 5—6 лет
Заметное усложнение идеаторных расстройств наступало у больных детей старше 5—6 лет
Депрессивные состояния всегда сопровождались соматическими изменениями: дети худели, кожные покровы становились сухими, бледно-серой окраски, под глазами появлялись синяки, снижался аппетит. Язык обычно покрыт налетом, губы становятся запекшимися. Дети отказывались от пищи, у них наблюдались запоры.
Адинамический тип депрессии обнаружен у 11,4 % детей, больных непрерывной вялой шизофренией, и у 23 %—приступообразной рекуррентной шизофренией. Адинамическая депрессия у некоторых больных с чертами элективного мутизма, с возможностью смены адинамической депрессии, смешанными состояниями была выявлена у 20 % детей, больных шизофренией с вялым непрерывным течением и у 22 % —с приступообразной малопрогредиентной шизофренией.
Тревожная депрессия с ажитацией обнаружена у 29,3 % больных рекуррентной шизофренией.
Тревожная депрессия с чертами негативизма, дисфорическими проявлениями в сочетании с неврозоподобными расстройствами, влечениями, расстройствами поведения наблюдалась у 42,8 % больных вялопротекающей шизофренией и у 15 %—приступообразной малопрогредиентной шизофренией. При этом виде депрессии у детей, больных приступообразной малопрогредиентной шизофренией и вялой непрерывной шизофренией, выраженность аффекта тоски невелика — в основном обнаруживалось чувство тревоги и недовольства. В отличие от больных рекуррентной шизофренией недовольство в этих случаях направлено на окружающих, а не на себя. В поступках выступали проявления агрессии с садистскими влечениями. В игровой деятельности, фантазировании, влечениях находил отражение депрессивный фон настроения. Больные дети играли в похороны, рисовали кресты, могилы. Иногда у них возникали сновидения, в которых они переживали смерть. Наряду с этими расстройствами отмечались опасения детей за свое здоровье. Сочетание агрессивных тенденций в поведении с аффективной неустойчивостью, взрывчатостью, мрачностью, придавало депрессии дисфорический оттенок. Обычно утяжеление состояния вело к усилению навязчивых опасений, патологических фантазирования и влечений, а не углубления соответственно депрессивного аффекта.
При этом виде депрессии у детей, больных приступообразной малопрогредиентной шизофренией и вялой непрерывной шизофренией, выраженность аффекта тоски невелика — в основном обнаруживалось чувство тревоги и недовольства. В отличие от больных рекуррентной шизофренией недовольство в этих случаях направлено на окружающих, а не на себя. В поступках выступали проявления агрессии с садистскими влечениями. В игровой деятельности, фантазировании, влечениях находил отражение депрессивный фон настроения. Больные дети играли в похороны, рисовали кресты, могилы. Иногда у них возникали сновидения, в которых они переживали смерть. Наряду с этими расстройствами отмечались опасения детей за свое здоровье. Сочетание агрессивных тенденций в поведении с аффективной неустойчивостью, взрывчатостью, мрачностью, придавало депрессии дисфорический оттенок. Обычно утяжеление состояния вело к усилению навязчивых опасений, патологических фантазирования и влечений, а не углубления соответственно депрессивного аффекта.
Тревожная депрессия с деперсонализационными расстройствами выявлена у 6,1 % больных малопрогредиентной приступообразной шизофренией, депрессия с идеями вины — у 25,6 % больных рекуррентной шизофренией. — Очерченные гипоманиакальные состояния обнаружены у 15,3 % детей, больных рекуррентной шизофренией, смешанные состояния и состояния гипомании в сочетании с нарушениями поведения, неврозоподобными расстройствами— у 37,2 % детей, страдавших приступообразной малопрогредиентной шизофренией.
Состояния, близкие к депрессивно-субступорозным, выявлены у 4,7 % детей с малопрогредиентной приступообразной шизофренией и у 5,9 % детей с приступообразной, близкой к злокачественной, шизофренией.
Аффективные симптомокомплексы как начальные, вслед за которыми развивались регрессивно-кататоноподобные расстройства, установлены у 26,2 % детей, больных приступообразной, близкой к злокачественной, шизофренией. Депрессии в этих случаях атипичны.
Депрессия, как правило, сменялась гипоманией с дурашливым поведением. Гипоманию отличала неустойчивость настроения, что периодами напоминало состояния с лабильным аффектом. Для депрессий, в особенности для состояний гипомании, характерны нарушения коммуникативной функции речи, грубое расстройство поведения с оживлением патологических влечений. За этой стадией болезни в клинической картине приступа следовали кататоноподобные, кататонические расстройства, регресс поведенческих, моторных навыков и речи.
Гипоманию отличала неустойчивость настроения, что периодами напоминало состояния с лабильным аффектом. Для депрессий, в особенности для состояний гипомании, характерны нарушения коммуникативной функции речи, грубое расстройство поведения с оживлением патологических влечений. За этой стадией болезни в клинической картине приступа следовали кататоноподобные, кататонические расстройства, регресс поведенческих, моторных навыков и речи.
что вам нужно знать — StopStigma
Детская шизофрения — тяжелое, но редкое психическое заболевание, которое заставляет ребенка неправильно интерпретировать реальность. Шизофрения влияет на его поведение, эмоции и мышление.
Детская шизофрения может возникнуть и на первом году жизни, но, как правило, появляется после семилетнего возраста.
Cимптомы
Болезнь проявляется через депрессивные состояния, расстройства слуха, замкнутость, ничем не мотивированные приступы смеха или же слез, отсутствие какой-либо инициативности, проблемы с поведением, дезорганизованное поведение или речь и так далее.
Каковы ранние признаки?
Для больных детей характерно: поздняя ходьба, задержка речи, необычные двигательные поведения, такие как хлопание или размахивание руками, необычное вычурное фантазирование.
Признаки в подростковом возрасте
Симптомы шизофрении у подростков сходны с таковыми у взрослых, но их может быть труднее распознать. Это может быть отчасти связано с тем, что некоторые из ранних симптомов шизофрении у подростков напоминают обычные проблемы переходного возраста:
— Отдаление от друзей и семьи
— Снижение успеваемости в школе
— Проблемы со сном
— Раздражительность или подавленное настроение
— Недостаток мотивации
— Странное поведение
Поздние признаки шизофрении
Галлюцинации. Чаще всего бывают зрительными или слуховыми: ребенок может видеть или слышать вещи, которых не существует.
Ложные убеждения, которые не основаны на реальности.
Дезорганизация мышления и речи. Эффективная коммуникация может быть нарушена – ответы могут частично или полностью не совпадать с заданными вопросами.
Эффективная коммуникация может быть нарушена – ответы могут частично или полностью не совпадать с заданными вопросами.
Двигательные и поведенческие нарушения. Ребенок принимает неуместные и странные позы, становится заторможенным, не двигается или, наоборот, впадает в двигательное возбуждение, совершает бессмысленные действия (кататония).
Негативная симптоматика. Больной может начать меньше говорить, пренебрегать личной гигиеной, утратить интерес к повседневной деятельности или общественной жизни.
Важно знать, что дети или подростки с шизофренией склонны к суицидальным мыслям и действиям.
Обратитесь к врачу, если ваш ребенок:
— Отстает в развитии по сравнению со сверстниками
— Ведет себя жестоко, агрессивно или возбужденно
— Проявляет отсутствие эмоций или проявляет эмоции неуместные для ситуации
— Учится все хуже и хуже
— Излишне подозрителен в отношении окружающих
— Отказывается от общения
Эти распространенные признаки и симптомы не обязательно означают, что у вашего ребенка шизофрения. Они могут быть связаны с фазой развития или другим заболеванием, например, депрессией, тревожным расстройством, биполярным расстройством. Кроме того, врач должен будет убедиться, что симптомы не вызваны употреблением медикаментов, наркотиков или алкоголя.
Они могут быть связаны с фазой развития или другим заболеванием, например, депрессией, тревожным расстройством, биполярным расстройством. Кроме того, врач должен будет убедиться, что симптомы не вызваны употреблением медикаментов, наркотиков или алкоголя.
Лечение
Шизофрения у детей требует пожизненного лечения, даже в периоды, когда кажется, что симптомы отсутствуют.
Детская шизофрения — справочник болезней — ЗдоровьеИнфо
Шизофрения у детей требует пожизненного лечения, даже в периоды, когда кажется, что симптомы отсутствуют. Лечение детей, страдающих шизофренией, представляет собой серьезную проблему.
Команда специалистов
Лечением детской шизофрении, как правило, руководит детский психиатр. Команда врачей может включать в себя, например:
- Педиатра или семейного врача
- Психиатра или психолога
- Психиатрическую медсестру
- Социального работника
- Членов семьи
- Фармацевта
Основные методы лечения
Основными методы лечения детской шизофрении являются:
- Медикаментозная терапия
- Индивидуальная и семейная психотерапия
- Социальное и академическое обучение больных
- Госпитализация
Лекарственные препараты для лечения детской шизофрении
Применение антипсихотических препаратов являются основным способом лечения шизофрении. В большинстве своем для лечения детей используются те же препараты, что и для взрослых. Антипсихотические препараты обычно эффективны для управления такими симптомами, как бред, галлюцинации, потеря мотивации и отсутствие эмоций.
В большинстве своем для лечения детей используются те же препараты, что и для взрослых. Антипсихотические препараты обычно эффективны для управления такими симптомами, как бред, галлюцинации, потеря мотивации и отсутствие эмоций.
Для уменьшение выраженности симптомов должно пройти несколько недель от начала приема препаратов. Целью лечения антипсихотическими препаратами является эффективный контроль признаков и симптомов заболевания при минимально возможной дозировке препаратов. Врач может подбирать для вашего ребенка различные комбинации препаратов или менять дозировку с течением времени. Также могут быть назначены препараты других групп, например, антидепрессанты или препараты-анксиолитики.
Антипсихотические препараты второго поколения
Как правило, у детей в первую очередь применяют антипсихотические препараты второго поколения (атипичные нейролептики), потому что они имеют меньше побочных эффектов по сравнению с более старыми препаратами. Тем не менее, они могут привести к увеличению веса, повышению уровня сахара и холестерина в крови. Примерами антипсихотических средств, утвержденных Управлением по контролю за продуктами и лекарствами (FDA) для лечения детской шизофрении у детей в возрасте от 13 лет и старше, являются:
Примерами антипсихотических средств, утвержденных Управлением по контролю за продуктами и лекарствами (FDA) для лечения детской шизофрении у детей в возрасте от 13 лет и старше, являются:
- арипипразол (Абилифай)
- оланзапин (Зипрекса)
- кветиапин (Сероквель)
- Рисперидон (Риспердал)
Антипсихотические препараты первого поколения
Препараты первого поколения (типичные нейролептики), одобренные FDA для лечения шизофрении у детей старше 13 лет и старше, как правило, столь же эффективны, как препараты второго поколения, в борьбе с бредом и галлюцинациями. Тем не менее, они могут иметь частые и потенциально опасные неврологические побочные эффекты, например, возникновение двигательных расстройств (поздняя или тардивная дискинезии), которые могут быть необратимыми.
Из-за повышенного риска развития серьезных побочных эффектов антипсихотические препараты первого поколения часто не рекомендуются к применению у детей до тех пор, пока другие варианты лечения не будут испробованы. Примеры препаратов первого поколения включают в себя:
Примеры препаратов первого поколения включают в себя:
- Аминазин
- Перфеназин
- Галоперидол (Галдол)
Побочные эффекты и риски, связанные с медикаментозным лечением шизофрении
Все антипсихотические препараты имеют побочные эффекты и возможные риски для здоровья, некоторые из них опасны для жизни. Побочные эффекты у детей и подростков могут отличаться от таковых у взрослых, иногда могут быть более серьезными. Дети, особенно маленькие, зачастую не могут понять, что возникли побочные эффекты, или не могут сообщить об этом.
Поговорите с врачом вашего ребенка о возможных побочных эффектах и о том, как управлять ими. Будьте внимательны к состоянию вашего ребенка, и сообщайте врачу о появлении побочных эффектов как можно скорее. Врач может регулировать дозировку препаратов, заменять их, чтобы уменьшить выраженность побочных эффектов.
Кроме того, нейролептики могут вступать в опасные взаимодействия с другими веществами. Расскажите врачу вашего ребенка обо всех препаратах, в том числе и безрецептурного отпуска, которые принимает ваш ребенок, включая комплексы витаминов и микроэлементов и фитопрепараты.
Психотерапия
В дополнение к медикаментозному лечению, важное значение имеет психотерапия. Психотерапия может включать в себя:
- Индивидуальную терапию. Психотерапия, проводимая квалифицированным специалистом, может помочь вашему ребенку справляться с стрессом и трудностями в повседневной жизни, вызванными шизофренией. Психотерапия может уменьшить симптомы заболевания, помочь вашему ребенку подружиться с другими детьми и добиться успехов в школе. Обучение позволит вашему ребенку понять свое состояние, справиться с симптомами и придерживаться плана лечения. Есть много видов психотерапии, например, когнитивно-поведенческая терапия.
- Семейную терапию. Вашему ребенку и вашей семье может быть полезна семейная психотерапия, которая обеспечивает поддержку и образование для семей. Для детей, страдающих шизофренией, очень важно, чтобы их окружали понимающие и заботливые родственники. Семейная терапия также может помочь улучшить общение в семье, справиться с конфликтами и стрессом, связанными состоянием вашего ребенка.

Социальное и академическое обучение
Обучение социальным и академическим навыкам является важной частью лечения детской шизофрении. Дети, страдающие шизофренией, часто имеют трудности в общении и в учебе. Им также может быть трудно выполнять такие повседневные задачи, как купание или одевание. Введение обучения подобным навыкам в план лечения может помочь вашему ребенку уметь делать то же, что и его ровесники, насколько это возможно.
Госпитализация
Во время кризисных периодов или при наличии выраженных симптомов может быть необходима госпитализация. Она позволит обеспечить вашему ребенку безопасность, правильное питание, сон и гигиену. Иногда госпитализация является самым безопасным и лучшим способом быстро взять симптомы заболевания под контроль. Частичная госпитализация и опека детей в интернатном учреждении также могут быть рассмотрены, но тяжелые симптомы, как правило, требуют стабилизации в условиях стационара, прежде чем можно будет перейти к этим уровням оказания медицинской помощи.
«Кукла говорит убить маму»: истории родителей, чьи дети больны шизофренией
По данным ВОЗ, в мире живут 20 миллионов людей с шизофренией. Детей среди них меньшинство, хотя это заболевание в редких случаях может развиться даже в пятилетнем возрасте. Мы поговорили с мамами детей, которым диагностировали это психическое расстройство, о первых признаках болезни, ее принятии и стигматизации.
«Что вы своих особенных детей выпячиваете, нечего им тут делать»
Мама Анна и сын Егор
Первые проявления заболевания у сына я начала замечать с двух лет, может, чуть-чуть раньше. У Егора была задержка развития: он позже стал держать голову, позже переворачиваться и садиться, долго не ходил, играл он очень стереотипно: строил все рядами. С детьми не контактировал, в глаза не смотрел. Мы ходили по врачам, они подозревали аутизм, много раз направляли на обследования, но диагноз не подтверждался.
После четвертого класса у Егора упала успеваемость, повысилась тревожность, друзей у него не было, от нервов он начал грызть руки. Психиатр порекомендовал учиться дома. Сын стал более спокойный. Так продолжалось до двенадцати лет. Наступил подростковый возраст, и он стал плохо спать, с кем‑то разговаривать, на кого‑то кричать. Когда его спрашивали, с кем он говорит, Егор уходил в другую комнату. Мы связывали это со сложными отношениями со сверстниками, но, как потом объяснили врачи, это проявление болезни: сын слышит голоса в голове.
В мае 2019 года у Егора случился сильный приступ: он не спал всю ночь — вроде заснет, ему снится что‑то страшное, встает, ходит кругами, глаза стеклянные, с кем‑то говорит. Приляжет на час и заново. Это продолжалось дня три-четыре, и я повезла его к врачу на осмотр. Наши районные психиатры не выставляют серьезные диагнозы. Если есть подозрение на ту же шизофрению — направляют в Новосибирский психоневрологический диспансер. Нас там посмотрели и положили в стационар при диспансере. Егора в течение нескольких недель наблюдали психиатры, психотерапевты, детские психологи, и в итоге комиссия поставила ему параноидную шизофрению.
Егора в течение нескольких недель наблюдали психиатры, психотерапевты, детские психологи, и в итоге комиссия поставила ему параноидную шизофрению.
Для меня диагноз сына стал шоком. Я помню, вышла на улицу, держу сына за руку и думаю: «Господи, что ж я с этим делать-то буду». Я как‑то вообще не читала про шизофрению, просто знала, что есть такая болезнь. Доктора мне постоянно говорили, что у Егора аутоподобное поведение и аутистические черты, поэтому я по большей части изучала информацию об аутизме. Сейчас ко мне пришло понимание, что это просто диагноз и с ним живут.
Основное проявление заболевания — голоса. С Егором разговаривает мужской голос, который рассказывает ему правила поведения. Сын часто смеется сам с собой. Егор говорит, что у него каша в голове. Когда врачи его спрашивают, нет ли ощущения, что за ним следят, он говорит, что есть. Если интересуешься у сына об этом, он настораживается. Он не любит, когда о нем разговаривают. Вот, допустим, когда Егор у бабушки и я после работы спрашиваю, как прошел их день, он уходит в другую комнату. Сын убежден, что его ругают, хотя его никто никогда не ругал.
Сын убежден, что его ругают, хотя его никто никогда не ругал.
Он вообще ничем не делится, крайне редко со мной разговаривает. Только по тому, что сын говорит голосам, я могу определить, что у Егора внутри, что его беспокоит и тревожит.
Я не пыталась объяснять ему, что у него за заболевание, может, немного позже. Сам Егор считает себя здоровым человеком, у него отсутствует критика к своему состоянию. Иногда он спрашивает меня: «Мама, почему на меня смотрят люди, я что, дурачок?»
У нас с ним сильная психологическая связь, я вижу, что он мне доверяет и любит меня, но эмоций никаких не испытывает. Я, допустим, ударюсь, ну больно же, я вскрикиваю, а он спрашивает: «Ты чего кричишь?» Никогда не пожалеет, не погладит, не обнимет и не выразит своих чувств. Сострадания и жалости у Егора нет, а основная эмоция — страх. Он боится людей, темноты, высоты, насекомых, метро.
Логика сына своеобразна, он может задать вопрос из двух частей, и они будут не связаны друг с другом по смыслу. Это сложно объяснить, но сразу понимаешь, что что‑то не так. Рисунки у Егора схематические, человек — это квадрат с двумя палками-руками. Художественные рассказы сын вообще читать не может, он не понимает смысл текста: видит буквы, а информации для него нет. С учителем по литературе мы разработали алгоритм: читаем по абзацу, и сразу пишем план. Сын изучает только энциклопедии. Почерк у него довольно специфический: нет пробелов между словами, переносов, знаков препинания и заглавных букв, а сами буквы разной высоты.
Егор принимает нейролептики каждый день, и, с одной стороны, лекарства ему помогают: у сына уже нет стеклянных глаз, осмысленный взгляд, он понимает вопросы, которые ему задают. Хотя периодически он соскальзывает в состояние бреда, снова говорит с голосами.
Большой недостаток приема таблеток — у сына постепенно угасает мотивация что‑либо делать. Предлагаешь что‑то, он отказывается и может просто лежать целыми днями и смотреть телевизор. Врачи сказали: либо постоянные приступы, либо вот так. Сам сын забывает принимать лекарства, поэтому у меня даже стоят будильники. Медикаменты я покупаю на свои средства. В Новосибирском психоневрологическом диспансере нам говорили, что все люди с шизофренией, независимо от того, есть ли у них инвалидность или нет, должны получать лечение бесплатно. В нашем городе Бердске нам сказали, что без инвалидности мы лекарства получать не можем, даже несмотря на диагноз. Так что сейчас мы оформляем инвалидность.
Предлагаешь что‑то, он отказывается и может просто лежать целыми днями и смотреть телевизор. Врачи сказали: либо постоянные приступы, либо вот так. Сам сын забывает принимать лекарства, поэтому у меня даже стоят будильники. Медикаменты я покупаю на свои средства. В Новосибирском психоневрологическом диспансере нам говорили, что все люди с шизофренией, независимо от того, есть ли у них инвалидность или нет, должны получать лечение бесплатно. В нашем городе Бердске нам сказали, что без инвалидности мы лекарства получать не можем, даже несмотря на диагноз. Так что сейчас мы оформляем инвалидность.
Помимо медикаментозного лечения два раза в неделю сын ходит к психологу и логопеду, раз в три месяца мы бываем на занятиях в реабилитационном центре: занимаемся с дефектологом, посещает канистерапию (метод реабилитации со специально обученными собаками. — Прим. ред.) для снятия тревожности.
Внешне сын не очень отличается от других детей: у него растут усы, пробивается бородка, на вид типичный четырнадцатилетний подросток. Но на самом деле у него развитие лет на девять-десять. Лечащий врач говорит, что дети с шизофренией в период ремиссии могут нормально функционировать в обществе, но когда я смотрю на это общество, мне становится страшно жить.
Но на самом деле у него развитие лет на девять-десять. Лечащий врач говорит, что дети с шизофренией в период ремиссии могут нормально функционировать в обществе, но когда я смотрю на это общество, мне становится страшно жить.
До пятого класса сын учился в обычной школе, и на родительских собраниях постоянно случались конфликты, парочка мам говорили мне: «Что вы своих особенных детей выпячиваете, нечего им тут делать, забирайте Егора домой».
Недавно был случай в магазине: я маску надела, а сын нет, я шла впереди и не обратила внимания. И слышу, как кассирша на весь магазин кричит: «Молодой человек, вы почему без маски, из‑за вас мы штраф будем платить!» Сын ненавидит, когда повышают голос, он ей отвечает: «Почему вы на меня кричите?» Люди стали показывать на Егора пальцем.
У меня сейчас тотальная усталость от того, что я должна быть начеку и защищать своего ребенка. И еще есть ощущение, что я не принадлежу сама себе. Я с сыном единый организм, а меня как человека уже нет. Я пыталась общаться с психологом, мне помогает, отпускает, но ненадолго. От ощущения замкнутого круга никуда не деться.
Я с сыном единый организм, а меня как человека уже нет. Я пыталась общаться с психологом, мне помогает, отпускает, но ненадолго. От ощущения замкнутого круга никуда не деться.
Мне очень помогает мама, она моя главная поддержка. Отец Егора тоже может побыть с ним, пока я на работе, но таблетки, например, давать отказывается, так как боится, что что‑то перепутает. В «ВКонтакте» я общаюсь с другими мамами особых детей, это очень важно знать, что ты не одна.
Я часто думаю про будущее сына, понимаю, что не вечная, и с бывшим мужем мы уже разговаривали на эту тему. Договорились, что он не оставит Егора одного. Если пойму, что прямо совсем тяжело, возможно, и придется положить сына в закрытое отделение, но я стараюсь об этом не думать, пока справляюсь сама.
Подробности по теме
«Я размышляла, как лучше умереть»: истории подростков с ментальными расстройствами
«Я размышляла, как лучше умереть»: истории подростков с ментальными расстройствами«Кукла говорит: убей маму»
Мама Ирина и дочь Даша
Даша попала к нам из детского дома в восемь лет, у нее уже была инвалидность по умственной отсталости. Ребенок с трех лет на учете у психиатра, но про шизофрению врачи никогда не говорили. К одиннадцати годам я подустала, с дочкой стало тяжело. Я постоянно ей твердила: «Ну что ты говоришь мне какой- то бред». Мы приехали к доктору с жалобами на поведение, и вдруг психиатр почему‑то начинает задавать Даше странные вопросы: «Не приходят ли к тебе, не слышишь ли ты голоса?» И вдруг дочь начинает рассказывать: «Да, ко мне приходит кукла, она говорит мне разные вещи». У меня волосы дыбом, я машу рукой, перебиваю: «Доктор, это телефончики, мультики» — и врач мне: «Нет, я продолжу». Психиатр спрашивает: «А что тебе эта кукла говорит?» Даша отвечает: «Убей маму».
Ребенок с трех лет на учете у психиатра, но про шизофрению врачи никогда не говорили. К одиннадцати годам я подустала, с дочкой стало тяжело. Я постоянно ей твердила: «Ну что ты говоришь мне какой- то бред». Мы приехали к доктору с жалобами на поведение, и вдруг психиатр почему‑то начинает задавать Даше странные вопросы: «Не приходят ли к тебе, не слышишь ли ты голоса?» И вдруг дочь начинает рассказывать: «Да, ко мне приходит кукла, она говорит мне разные вещи». У меня волосы дыбом, я машу рукой, перебиваю: «Доктор, это телефончики, мультики» — и врач мне: «Нет, я продолжу». Психиатр спрашивает: «А что тебе эта кукла говорит?» Даша отвечает: «Убей маму».
Мне она об этом никогда не говорила, хотя очень общительная, с утра до вечера может что‑то рассказывать. Доктор еще поспрашивала дочку, и в итоге Дашу на месяц положили в стационар. Ее пересмотрели несколько специалистов — психиатр, психолог, дефектолог, — и не раз, наблюдали за ее состоянием через определенные промежутки и поставили диагноз шизофрения.
Я ничего не знала о шизофрении и была в ужасе, только и смогла сказать: «Ну мы же несколько лет с ней прожили, это не опасно?» Просто шизофрения — это одно из немногих заболеваний, которое дает право отказаться от ребенка сразу, потому что диагноз опасный и не факт, что родитель справится. Но нам достался мягкий, гуманный вариант.
Многое, что я списывала на умственную отсталость, оказалось проявлением шизофрении. Дашины предложения не связаны по смыслу вообще. Например, она предлагает: «Мамочка, давай поговорим». И начинает: «Я хочу куклу, он меня по голове стукнул, а вон птица летит» — и так несколько часов подряд. Пытаешься направить ее мысли в одно русло, но дочь быстро слезает с темы.
У нее спрашиваешь: «Даша, а зачем белка орешки грызет?» — она отвечает: «Потому что она рыжая».
То есть логика отсутствует, какие‑то умозаключения она делать не умеет. Бред у Даши как бытовой, так и фантазийный полностью. Я рассказывала дочери о ее родной маме, но она искажала информацию: «А ты знаешь, у меня есть мама Вера, она меня родила, потом умерла, потом снова родила». Даже день безобидного бреда дается тяжело, мозг просто дымит, поэтому, может, так и неправильно, я последние полтора года ее просто торможу, говорю: «Даш, перестань».
Я рассказывала дочери о ее родной маме, но она искажала информацию: «А ты знаешь, у меня есть мама Вера, она меня родила, потом умерла, потом снова родила». Даже день безобидного бреда дается тяжело, мозг просто дымит, поэтому, может, так и неправильно, я последние полтора года ее просто торможу, говорю: «Даш, перестань».
Также у Даши иногда вылезает агрессия. Врачи говорят нам, что при шизофрении такое бывает. Она ковыряет штаны, портит вещи, как‑то взяла нож и аккуратно, пока никто не видит, порезала мебель на кухне. Карандашом или чем‑то острым в ее комнате, там, где плохо видно, аккуратно нацарапаны разные слова — имена, что‑то еще. А так как наш дом полностью деревянный, это, конечно, серьезный ущерб.
Раньше мы жили в другом регионе, и там психиатр никак нам не смог помочь — он просто ничего не назначал, я подозреваю, что у него не было опыта, и он побаивался серьезного заболевания. Мы переехали, и я прямо кланяюсь местным специалистам, которые подобрали нам грамотное лечение: у Даши снизилась агрессия, бред остался, но его теперь гораздо меньше. Мы принимаем назначенные медикаменты второй год и даже уменьшили дозы. Таблетки покупаем за свой счет. Также коррекционная школа, где учится Даша, предоставила нам логопеда и психолога, а по диагнозу нам специалистов не предлагают, говорят, хотите — ищите сами.
Мы принимаем назначенные медикаменты второй год и даже уменьшили дозы. Таблетки покупаем за свой счет. Также коррекционная школа, где учится Даша, предоставила нам логопеда и психолога, а по диагнозу нам специалистов не предлагают, говорят, хотите — ищите сами.
Подробности по теме
«Меня сравнивают с опасным, бешеным зверем»: как в России живут люди с шизофренией
«Меня сравнивают с опасным, бешеным зверем»: как в России живут люди с шизофрениейКогда меня спрашивают, чем думали, когда брали Дашу, я удивляюсь. Может быть, за две недели свиданий крутой специалист определил бы психическое расстройство, но я нет. Я прилетела к районному психиатру с выпученными глазами и сказала ей, что нам поставили шизофрению. И человек удивился, хотя на протяжении двух лет наблюдал ее раз в месяц
Еще мы общались с директором детского дома, где жила Даша, и когда дочке поставили шизофрению, я позвонила директору, а она мне: «Правда, все-таки поставили? Мы несколько лет водили ее по психиатрам перечисляли симптомы, но нам отказывали в этом диагнозе».
Сейчас дочери двенадцать лет, она перешла в шестой класс, учится на четверки и пятерки. Школу она обожает и вообще любит государственные учреждения, воспитателей и учителей. У нее тонкий слух, она выступает на школьных концертах, помощница в быту. Педагоги говорят, что, возможно, Даша научится шить и сможет этим зарабатывать. Трудоустройство таких людей существует, но мне кажется, что это пока какая‑то фантастика. Без подмоги дочке будет тяжеловато.
Муж меня очень поддерживает, без него я бы не справилась. Мама только недавно с трудом приняла факт Дашиной шизофрении, а прабабушка тридцать лет работала в коррекционной школе, так что отнеслась к диагнозу спокойно. Старые друзья остались с нами, наши дети хорошо общаются. Я надеюсь, что мой опыт окажется кому‑то полезным. У меня был бзик, что можно не давать Даше лекарств, мы супергерои и справимся сами, но лечиться необходимо.
Почему детская шизофрения тяжелее взрослой и как ее лечить?
Иван Мартынихин
Врач-психиатр, психотерапевт, член правления и исполнительного комитета Российского общества психиатров, доцент кафедры психиатрии и наркологии Первого Санкт-Петербургского государственного медицинского университета имени академика И. П.Павлова
П.Павлова
Шизофрения обычно болезнь взрослых, хотя начинается она в относительно молодом возрасте — от 18 до 30 лет. Шизофрению с ранним началом делят на два варианта: шизофрения у подростков от 14 до 18 лет и шизофрения с очень ранним началом — раньше 13 лет.
Почему это болезнь преимущественно взрослого возраста? Есть четыре основных клинических проявления этого заболевания: бред, галлюцинации, дезорганизация мышления и психические автоматизмы, когда больному кажется, что психические процессы ему не принадлежат, они навязаны и контролируются кем‑то извне: дьяволом, роботами, зомби. Чтобы выявить эти симптомы, у человека должна быть достаточно зрелая психическая деятельность, он должен четко разграничивать фантазии и реальность, а дети это не всегда умеют. Кроме того, для оценки бредовых суждений нужна сформировавшаяся речь.
Считается, что чем раньше выявлена шизофрения, тем более плохой прогноз и тяжелое течение. Я долго наблюдал молодого человека, который заболел в четырнадцать лет: он стал более жестким, грубым к родителям, перестал интересоваться учебой и другими занятиями, хотя до этого был отличником, стал много времени проводить дома, убивал животных, ни с кем не общался, рисовал какие‑то каракули.
Его родители были против наблюдения у психиатра, но так как они были пожилые, то вскоре скончались. И после восемнадцати лет, в связи с тем, что он не учился, не работал и сам себя не мог обслужить, за ним ухаживала сестра. Как‑то раз он нагрубил ей и попал в психиатрическую больницу, где я его и встретил. Он общался с божествами внутри головы, писал им письма, считал себя их избранником, на фоне лечения эти симптомы ушли, но начался апато-абулический синдром: при хороших интеллектуальных способностях — пациент был достаточно эрудирован, играл в шахматы, знал исторические события — он был абсолютно равнодушен к тому, что происходит вокруг него, лежал целыми днями. У медсестер даже была инструкция, как его кормить: брать за руку и вести в столовую. Такие явления характерны для раннего дебюта шизофрении.
В России я наблюдаю гипердиагностику шизофрении. Многим людям с аутизмом, биполярным аффективным, обсессивно-компульсивным, пограничным расстройствами ставят шизофрению. Современной научной литературы про эту болезнь у детей очень мало. Я знаю пациентов, которые долгое время лечились от шизофрении, но при внимательном рассмотрении оказывались людьми с аутизмом. И среди них некоторым диагноз был поставлен еще в детстве, в результате время для специального обучения и абилитации упущено.
Современной научной литературы про эту болезнь у детей очень мало. Я знаю пациентов, которые долгое время лечились от шизофрении, но при внимательном рассмотрении оказывались людьми с аутизмом. И среди них некоторым диагноз был поставлен еще в детстве, в результате время для специального обучения и абилитации упущено.
Ошибочная диагностика очень опасна для пациента. При длительном использовании нейролептиков в достаточно больших дозах возникает проблема: чем больше человек принимает их, тем больше дофаминовых рецепторов, на которые они действуют, образуется в головном мозге. При попытке отменить лекарства или уменьшить их дозу остается слишком много голодных дофаминовых рецепторов, начинаются тревожные и психотические состояния, и часто для докторов они служат подтверждением шизофрении. Хотя на самом деле это может быть вызвано неправильным лечением.
Многие медикаменты в краткосрочной перспективе дают положительные результаты, и родители радуются, но через некоторое время мы можем наблюдать негативный исход. У меня есть тяжелый пациент с умственной отсталостью и аутизмом, которому поставили шизофрению, хотя у него просто были периоды агрессии, которые могли купироваться антипсихотиками периодически, а не постоянно. Лет через шесть непрерывной терапии, когда мама начала отменять медикаменты, молодой человек перестал разговаривать, не мог ходить, его буквально выворачивало.
У меня есть тяжелый пациент с умственной отсталостью и аутизмом, которому поставили шизофрению, хотя у него просто были периоды агрессии, которые могли купироваться антипсихотиками периодически, а не постоянно. Лет через шесть непрерывной терапии, когда мама начала отменять медикаменты, молодой человек перестал разговаривать, не мог ходить, его буквально выворачивало.
Иногда по определенным внутренним причинам сами пациенты и их родные ищут тяжелый диагноз вроде шизофрении. Недавно ко мне обратилась мама с подростком — мальчик жаловался на голоса, и его мама убеждала меня: «Это же шизофрения, лечится нейролептиками, нужно освободить сына от школы, пусть сидит дома». Когда я начал расспрашивать мальчика о галлюцинациях, он тут же на меня обиделся, якобы я обесцениваю его симптоматику и не доверяю ему.
Человек с шизофренией воспринимает свой бред как реальность и не идет жаловаться к врачам.
А тут подросток вместе с мамой ходит по всем специалистам, активно рассказывает о себе. Заболевшие, наоборот, настроены против докторов, потому что якобы те пытаются приписать им болезнь, которой, как считают люди, у них нет.
Заболевшие, наоборот, настроены против докторов, потому что якобы те пытаются приписать им болезнь, которой, как считают люди, у них нет.
Споры вокруг диагнозов не так важны, как подбор медикаментов и их доз. Основное лечение шизофрении строится на приеме антипсихотиков (нейролептиков), которые убирают бред и галлюцинации и в целом улучшают прогноз заболевания.
Суждение о том, что все люди с шизофренией агрессивны, — отчасти миф. Наоборот, такие люди безобидны, нуждаются в защите. При шизофрении агрессия может быть связана с галлюцинаторной симптоматикой: человеку померещилось, что кто‑то его преследует, например. Но опять-таки это важно отличать от ситуаций, когда ребенок хочет привлечь внимание или не умеет выражать желания и эмоции другим образом, не может с ними рационально совладать.
Первых тревожных признаков болезни много: нормальное развитие до какого‑либо возраста, потом изменение характера, привычного рисунка поведения, признаки того, что человек галлюцинирует или разговаривает без собеседника, хотя в любом случае смотреть должен психиатр. Родителям, если они что‑то подозревают, не стоит гадать, а нужно обратиться за квалифицированной помощью.
Родителям, если они что‑то подозревают, не стоит гадать, а нужно обратиться за квалифицированной помощью.
Алексей Федоров
Врач-психиатр, психотерапевт в центре восстановительного лечения «Детская психиатрия» имени С.С.Мнухина и медицинском центре «Династия»
Диагноза детская шизофрения нет, но дети и взрослые с этим заболеванием все-таки различаются. У детей нет четкой идейной бредовой структуры, в отличие от взрослых, которые могут так убедительно бредить — не догадаешься. Кроме того, так как в детстве личность еще только формируется, для детей шизофрения более травматический, разрушающий и инвалидизирующий процесс, ребенку с шизофренией будет тяжелее адаптироваться в обществе — общаться со сверстниками, а потом строить устойчивые связи с людьми.
Шизофрения у детей — достаточно редкое заболевание, в год через нас проходит до десяти таких пациентов. Диагноз очень стигматизирующий, и мы всегда с большой осторожностью относимся к его постановке. В амбулаторных условиях выявить шизофрению очень сложно: должно быть наблюдение за подростком, его поведением, состоянием на протяжении двух-трех месяцев, и только потом врачебная комиссия выносит диагноз.
В амбулаторных условиях выявить шизофрению очень сложно: должно быть наблюдение за подростком, его поведением, состоянием на протяжении двух-трех месяцев, и только потом врачебная комиссия выносит диагноз.
Самый частый возраст постановки шизофрении среди детей двенадцати-четырнадцати лет, за десять лет практики я один раз наблюдал случай заболевания у шестилетнего ребенка.
У нас в отделении лежал ребенок, который не умел стричь ногти на ногах, за него это делала мама, «ведь мальчик болеет». Уделять ребенку внимание можно по-разному: вытирать попу и кормить с ложечки или общаться как с равной личностью, уважать и принимать таким, какой он есть. Детям с шизофренией нужно не только медикаментозное, но и психотерапевтическое лечение. Таблетки убирают симптомы, но взамен ничего не дают. Навык выражать чувства у таких детей страдает, поэтому обязательно должны быть семейная психотерапия и творчество — танцы, музыка, живопись. Например, мы с пациентами посещаем Эрмитаж.
Например, мы с пациентами посещаем Эрмитаж.
Если хорошо подобрано лечение и психотерапия и сам подросток с критикой относится к тому, чем он болен, есть шанс, что он будет активным членом социума. Если подросток замыкается, уходит в себя, скрытничает, отказывается делать то, что до этого он делал, — это повод насторожиться, хотя от пубертата это поведение сможет отличить только специалист.
К сожалению, у нас в России существует стигматизация и психических болезней, и психиатров с психотерапевтами. Когда у ребенка начинаются какие‑то проявления психического расстройства, родители идут к неврологу. Если врач грамотный, то он мягко направит к психиатру, на что родители возмущаются: «Наш ребенок, что, сумасшедший?!» — и не идут к врачу.
Алексей Гегер
Директор по развитию общественной организации инвалидов вследствие психических расстройств «Новые возможности»
Нужно понимать, что шизофрения — особая болезнь, окруженная массой мифов и предрассудков, и когда случается первый эпизод, семья погружается в панику и ступор, близкие не знают, как вести себя с заболевшим родственником. Приходишь в любой психоневрологический стационар, а там в укромном темном уголке висит объявление о психообразовательных курсах для родственников, которые либо проводятся в неудобное время, например по будням, в три часа дня, либо они сведены к минимуму.
Приходишь в любой психоневрологический стационар, а там в укромном темном уголке висит объявление о психообразовательных курсах для родственников, которые либо проводятся в неудобное время, например по будням, в три часа дня, либо они сведены к минимуму.
Врачи не получают за эти занятия надбавок, оттого и мотивации у них нет. Поэтому наша организация создала группы поддержки для близких пациентов с шизофренией. На них мы рассказываем, что вообще такое шизофрения, как она протекает, о лечении, стигматизации, трудоустройстве, получении инвалидности.
Большая часть тех, кто к нам приходит, — мамы заболевших детей в подавленном состоянии, и поначалу они жалуются: «Ребенок отказывается принимать лекарства, значит, я буду подсыпать, подливать их». Мы же стоим на том, что человеку нужно давать максимум ответственности за заболевание и его лечение, исключить патерналистское отношение и гиперопеку и не концентрироваться только на заболевании. Часто семья забывает, что у его близкого с шизофренией есть собственное я. Также на курсах слушателям оказывается психологическая помощь, где специалисты рассказывают, как принять заболевание и строить отношения с ребенком.
Также на курсах слушателям оказывается психологическая помощь, где специалисты рассказывают, как принять заболевание и строить отношения с ребенком.
Мы находимся в Петербурге, но недавно вышли на всероссийский уровень и даже на уровень СНГ: одновременно проводили занятия для людей в аудитории и онлайн-слушателей из Москвы, Красноярска, Махачкалы, Екатеринбурга, с Украины.
Эрик Рубинштейн: «Детской шизофрении на самом деле не существует»
29.11.18
Исследователь в области эпидемиологии аутизма и других нарушений развития о диагностике, неверных диагнозах и возможной помощи
Эрик Рубинштейн, доктор наук, научный сотрудник Университета Висконсин-Мэдисон, который изучает эпидемиологические и статистические методы, помогающие лучше понять различные факторы, влияющие на людей с расстройствами аутистического спектра и другими нарушениями интеллектуального развития. Ниже приводится интервью с доктором Рубинштейном, которое он предоставил во время III Международной научно-практической конференции «Аутизм. Выбор маршрута».
Выбор маршрута».
Согласно последним оценкам, каков уровень распространения аутизма в мире?
Наша оптимальная оценка сводится к тому, что 1% людей в мире имеют аутизм. Она основана на тех исследованиях, которые были проведены в разных регионах, и на предположении о том, что в этом отношении люди одинаковы везде. Результаты подобных оценок варьируются – например, в США этот уровень составляет 2,7%, а в некоторых регионах это лишь 0,1%.
В России пока не получены результаты первого исследования превалентности аутизма. Оправдано ли заявление о том, что аутизм есть примерно у 1% российских детей, даже если реальное количество диагнозов намного меньше?
Да, я считаю, что это хорошая цель для программ по улучшению диагностики. Если учесть те критерии аутизма, которые существуют на данный момент, это вполне разумная цифра, от которой можно отталкиваться.
То есть, это верная оценка?
«Верная» в данном случае слишком сильное слово, скорее, это то, что можно ожидать. И это хорошее предположение для того исследования превалентности, которое проводится в России сейчас. Для исследования превалентности необязательно, чтобы у ребенка стоял диагноз. Мы все равно можем установить аутизм по тем записям, которые существуют о ребенке. В аналогичном исследовании в США мы установили, что примерно у 20% детей с аутизмом никогда не стоял этот диагноз. Другими словами, каждый пятый американский ребенок с аутизмом не имеет правильного диагноза. Предполагаю, что в других странах, где система выявления аутизма гораздо слабее, эта доля будет намного выше.
И это хорошее предположение для того исследования превалентности, которое проводится в России сейчас. Для исследования превалентности необязательно, чтобы у ребенка стоял диагноз. Мы все равно можем установить аутизм по тем записям, которые существуют о ребенке. В аналогичном исследовании в США мы установили, что примерно у 20% детей с аутизмом никогда не стоял этот диагноз. Другими словами, каждый пятый американский ребенок с аутизмом не имеет правильного диагноза. Предполагаю, что в других странах, где система выявления аутизма гораздо слабее, эта доля будет намного выше.
Есть ли какие-то риски у неверных диагнозов? Если ребенку так и не был поставлен диагноз «аутизм», то отразится ли это негативно на его жизни?
Существующие исследования указывают на то, что ранняя диагностика связана с более благоприятным прогнозом для ребенка в будущем. Детям с аутизмом необходимо интенсивное раннее вмешательство, и чем раньше оно начнется, тем успешнее будет. Важно, чтобы ранняя помощь начиналась тогда, когда мозг максимально пластичен. Кроме того, здесь я могу говорить только о США, я не знаю ситуации в вашей стране, диагноз означает больше услуг в области образования, вы можете претендовать на больший объем специальной педагогической помощи, например, на то, чтобы ребенку предоставили тьютора в классе.
Кроме того, здесь я могу говорить только о США, я не знаю ситуации в вашей стране, диагноз означает больше услуг в области образования, вы можете претендовать на больший объем специальной педагогической помощи, например, на то, чтобы ребенку предоставили тьютора в классе.
Очень часто для обучения таких детей критически важно учитывать их сенсорные проблемы или трудности с вниманием и адаптировать к ним учебный процесс.
Это уже не вопрос уменьшения симптомов аутизма, а вопрос учета специфических особенностей аутичных детей, которым часто нужна дополнительная поддержка, чтобы находиться в классе или с другими детьми. Нужно учитывать эти особенности, например, повышенную чувствительность к шуму.
Но если у этих детей нет верного диагноза, то какой диагноз им обычно ставится? Или их просто считают «трудными» детьми?
Это во многом зависит от страны – в разных регионах таким детям ставят разные диагнозы. В США у таких детей обычно стоит диагноз «общая задержка психического развития» – это вроде диагностической паузы, прежде чем будет решено, о каком расстройстве идет речь. В некоторых странах до сих пор используется такой диагноз как «ранняя детская шизофрения», хотя в США мы давно уже его не признаем.
В некоторых странах до сих пор используется такой диагноз как «ранняя детская шизофрения», хотя в США мы давно уже его не признаем.
Также есть дети с более высоким уровнем функционирования, и у такого ребенка может вообще не быть никаких диагнозов. Окружающие, как правило, видят, что этот ребенок отличается, но аутизм у таких детей редко выявляется, и они не получают помощи.
Вы не могли бы рассказать подробнее о диагностике детской шизофрении. Вы говорите, что это устаревший диагноз? Вы бы согласились с таким мнением, что аутизм со временем может «перейти» в шизофрению?
Шизофрения и аутизм – это два разных явления, два разных расстройства. И диагностика этих двух расстройств сильно различается. Аутизм – это нарушение социальной коммуникации, социального взаимодействия и повторяющиеся виды поведения. Что касается шизофрении, то я не эксперт по этому заболеванию, но оно включает эпизоды мании, галлюцинации и другую подобную симптоматику.
Аутизм и шизофрения могут присутствовать у человека одновременно. Более того, если вы человек с аутизмом, ваш риск шизофрении будет выше, чем у людей без аутизма. Однако аутизм всегда существует изначально, так как шизофрения развивается не раньше, чем в подростковом возрасте. Так что такого явления как «детская шизофрения» на самом деле не существует. Потому что, по современным определениям шизофрении, это заболевание, которое начинается у людей старше 15 лет.
Более того, если вы человек с аутизмом, ваш риск шизофрении будет выше, чем у людей без аутизма. Однако аутизм всегда существует изначально, так как шизофрения развивается не раньше, чем в подростковом возрасте. Так что такого явления как «детская шизофрения» на самом деле не существует. Потому что, по современным определениям шизофрении, это заболевание, которое начинается у людей старше 15 лет.
Я хочу еще раз подчеркнуть, что речь идет о двух разных состояниях. Есть исследования, которые указывают на схожесть в происхождении аутизма и шизофрении, возможно, в том, какие мозговые структуры оказываются затронуты, но это два разных состояния.
Риск шизофрении при аутизме в два раза выше, возможно, по причине каких-то общих причин в их происхождении. Однако это лишь означает, что если распространение шизофрении среди населения в целом составляет 1%, то среди людей с аутизмом это 2%. Другими словами, 98% людей с аутизмом не заболеют шизофренией, и на практике такое сочетание встречается не так уж часто.
И аутизм, как диагноз, является пожизненным?
Да. Мне кажется, в какой-то степени он становится частью личности человека, того, кто он такой. Возможно, что человек и перестанет соответствовать строгим диагностическим критериям аутизма во взрослом возрасте, но это не значит, что он стал другим человеком. Просто нужно учитывать, что мы оцениваем аутизм по вопросам, интервью и так далее – у нас нет анализа крови. Так что мы не можем с абсолютной уверенностью заявить, есть ли аутизм у того или иного человека, или его нет. Тем не менее, мы знаем, что на протяжении жизни человека определенные характеристики, связанные с аутизмом, более-менее сохраняются.
Вы не могли бы рассказать про диагностику аутизма у взрослых. Исследования превалентности в основном проводятся вреди детей, но можно ли предполагать, что среди подростков и взрослых людей сейчас такой же уровень аутизма, просто он не диагностирован?
Это хороший вопрос. В этой области необходимо проделать очень много работы. Проблема в том, что для диагностики взрослых до сих пор не было разработано стандартизированных диагностических инструментов. Существующие инструменты и шкалы разработаны для детей, и они очень специфичны именно для детей. Например, ребенка просят поиграть с игрушкой или рассказать сказку – для взрослых все это не подходит, для них нужно будет изменить инструменты.
Проблема в том, что для диагностики взрослых до сих пор не было разработано стандартизированных диагностических инструментов. Существующие инструменты и шкалы разработаны для детей, и они очень специфичны именно для детей. Например, ребенка просят поиграть с игрушкой или рассказать сказку – для взрослых все это не подходит, для них нужно будет изменить инструменты.
Здесь в какой-то степени вопрос про курицу и яйцо. Мы знаем очень мало взрослых с аутизмом, поэтому нам сложно разработать диагностический инструмент, так как нам будет сложно его протестировать среди достаточного количества людей. Однако сейчас все больше детей, которым диагноз был поставлен в детстве, становятся взрослыми, и можно надеяться, что это позволит нам улучшить наши измерения аутизма у взрослых. Мы можем протестировать диагностические методики среди таких взрослых, а потом перейти к тем взрослым, у которых не было возможности для диагностики в прошлом.
Были попытки адаптировать для взрослых измерения для детей, но опыт показывает, что они не слишком успешны. В области диагностики аутизма у взрослых нам нужно начинать с нуля и разрабатывать новые подходы специально для этой возрастной группы.
В области диагностики аутизма у взрослых нам нужно начинать с нуля и разрабатывать новые подходы специально для этой возрастной группы.
Существуют ли уже какие-то исследования по аутизму среди взрослых?
Да, конечно, я сам принимал участие в таких исследованиях. Трудно найти группу таких взрослых для исследования, так как у многих взрослых с аутизмом все еще нет диагноза. Тем не менее, очень важно изучать, как аутизм отражается именно на взрослой жизни. Например, каково состояние здоровья у взрослых с аутизмом, нет ли у них повышенного уровня каких-то медицинских проблем, например, сердечных заболеваний? Моя работа касалась именно этих аспектов.
Что касается проявлений аутизма во взрослом возрасте – это немного сложнее, так как обычно этот диагноз стоит у взрослых с более тяжелыми случаями аутизма, когда в детстве их симптомы очень явно и однозначно указывали на аутизм. Так что может показаться, что аутизм приводит к тяжелым последствиям во взрослой жизни, но нужно учесть, что мы и наблюдаем взрослых с наиболее тяжелыми формами аутизма.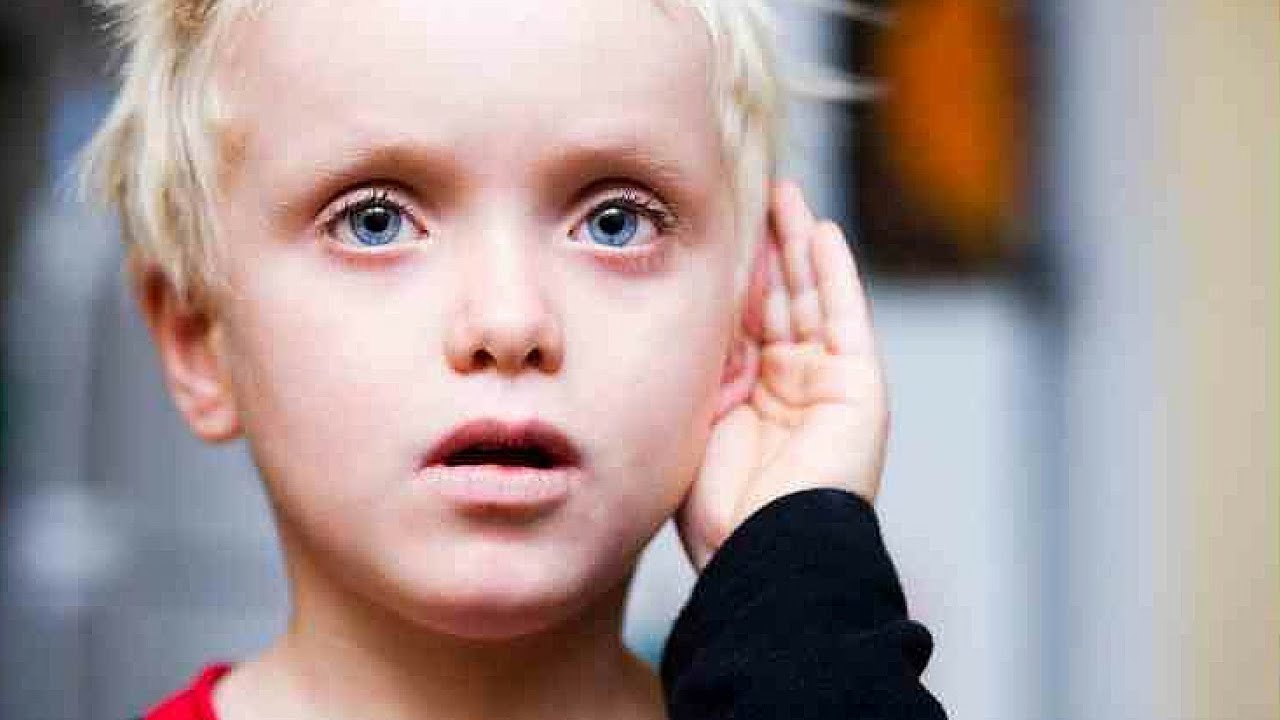
Каков, по вашему мнению, прогноз для тех детей с аутизмом, которым сейчас ставится диагноз?
Исследования в этой области все еще находятся на ранней стадии. Однако недавнее исследование показало, что определенный процент детей с аутизмом в дальнейшем уже не соответствуют критериям для диагноза. Пока не известно, связано ли это с конкретным вмешательством или терапией, или это индивидуальные особенности развития ребенка. Однако, как я уже говорил, у нас нет анализов крови, так что всегда будут дети, которые с возрастом перестанут соответствовать диагностическим критериям. Просто потому, что если вы находитесь на «границе» спектра, то вы с легкостью можете перейти в ту или иную сторону.
Развитие каждого следует своим путем, и в каких-то случаях этот путь лежит за границы этого диагноза. Но это не значит, что эти люди кардинально изменятся, что изменится их личность. У людей есть свой жизненный путь, независимо от того аутичные они или нет, главное, чтобы на этом пути люди были счастливы и получали необходимую поддержку и помощь, которые помогут им максимально наслаждаться жизнью.
Вы не могли бы подробнее рассказать, что это за поддержка и помощь, и как различаются подходы к ним в разных странах?
Конечно, здесь есть экономически компонент. Эффективные вмешательства часто очень дороги, возможно, семье приходится платить за них из собственного кармана. Кроме того, такие вмешательства требуют длительного времени и активного участия со стороны семьи, что может быть трудно для многих родителей.
Ситуация осложняется тем, что многие родители пытаются сделать все, что только в их силах, и это может приводить к тому, что они пробуют самые разные методики, в том числе те, которые не имеют никаких научных оснований.
Что касается вопросов лечения, то это не совсем в границах моей научной компетенции, но лично я считаю, что первая задача в помощи людям с аутизмом – это уменьшение других проблем со здоровьем. Например, если мы сможем улучшить сон, уменьшить проблемы пищеварения, то есть повлиять на состояния, которые часто встречаются при аутизме, то я уверен, что улучшение общего состояния ребенка также улучшит и его поведение.
Кроме того, я считаю, что очень важно, чтобы ребенок получал много внимания в образовательных учреждениях, может быть, сопровождение тьютора или занятия в маленьком классе. Одновременно важно, чтобы он был максимально интегрирован в среду своих сверстников. Важно добиться баланса между двумя этими подходами, так как ребенку с аутизмом нужно и то, и другое – много педагогического внимания и целенаправленного обучения, но одновременно его нельзя подвергать сегрегации, важно, чтобы у него была возможность взаимодействовать с детьми без аутизма в той степени, в какой это для него возможно на данный момент.
Вы проводили исследования в разных регионах, в том числе с очень ограниченными ресурсами. Что можно предпринять в регионе, где прямо сейчас нет системы помощи при аутизме?
Во всех регионах, независимо от уровня ресурсов, крайне эффективны и важны так называемые «вмешательства, опосредованные родителями». Это значит, что родители учатся, как проводить терапию с ребенком. Родители могут уделить массу часов занятиям с ребенком, они могут взаимодействовать с ним в самой разной среде, и они всегда рядом. Так что не обязательно нанимать популярного поведенческого терапевта или возить ребенка в специализированный центр, если родители знают, как заниматься с ребенком, то они могут это делать.
Родители могут уделить массу часов занятиям с ребенком, они могут взаимодействовать с ним в самой разной среде, и они всегда рядом. Так что не обязательно нанимать популярного поведенческого терапевта или возить ребенка в специализированный центр, если родители знают, как заниматься с ребенком, то они могут это делать.
Конечно, нужно много времени и усилий, чтобы провести качественное обучение родителей, но можно надеяться, что с распространением Интернета мы сможем обучить максимальное число родителей тому, как проводить терапию на дому, и это может быть доступно для родителей в любом уголке мира.
Надеемся, информация на нашем сайте окажется полезной или интересной для вас. Вы можете поддержать людей с аутизмом в России и внести свой вклад в работу Фонда, нажав на кнопку «Помочь».
Значение выраженности неврологических симптомов при дифференциальной диагностике шизофрении и шизотипических расстройств в детском возрасте | Горюнова
1. Heinrichs D.W., Buchanan R.W. The significance and mean-ing of neurological signs in schizophrenia. Am. J Psychia-try. 1988;145:11–18. https://DOI.org/10.1176/ajp.145.1.11
Heinrichs D.W., Buchanan R.W. The significance and mean-ing of neurological signs in schizophrenia. Am. J Psychia-try. 1988;145:11–18. https://DOI.org/10.1176/ajp.145.1.11
2. Neelam K. A systematic review and meta-analysis of neurological soft signs in relatives of people with schizophrenia. BMC Psychiatry. 2011;11:139. https://DOI.org/10.1186/1471-244X-11-139
3. Hazil Zakaria, Nic Ruzyanei, Nik Jaafar, Azlin Baharudin, Normala Ibrahim, Marhani Midin. Motor Neurological soft signs Among Pacientes with Schizophrenia. A Clinical Significance Sains Malaysiana. 2013;42(3):381–388. Link active on 21.02.2019 https://ukm.pure.elsevier.com/en/publications/motor-neurological-soft-signs-among-pa-tients-with-schizophrenia-a
4. Chan R.C., Gottesman I.I. Neurological signs soft as candidate endophenotypes for schizophrenia: A shooting star or Northern star? Neuroscience and Biobehavioral Reviews. 2008;32:957–971. https://DOI.org/10.1016/j.neubiorev.2008.01.005
2008;32:957–971. https://DOI.org/10.1016/j.neubiorev.2008.01.005
5. Tosato S., Dazzan P. The psychopathology of and the presence of neurological soft signs: a review. Curr. Opin. Psychiatry. 2005;18(3):285–288. https://DOI.org/10.1097/01.yco.0000165599.90928.c7
6. Boks M.P.M., Russo S., Knegtering R., Bosch van den R.J. The specificity of neurological signs in schizophrenia. Rev. Schizophr. Res. 2000;43:109–116. https://DOI.org/10.1016/S0920-9964(99)00145-0
7. Вроно М.Ш. Шизофрения у детей и подростков. М.: Ме-дицина; 1971:127.
8. Башина В.М. Ранняя детская шизофрения. М.: Медицина; 1989:254.
9. Сухарева Г.Е. Клинические лекции по психиатрии детско-го возраста. М. 1959–1965;I:270;III:290.
Сухарева Г.Е. Клинические лекции по психиатрии детско-го возраста. М. 1959–1965;I:270;III:290.
10. Bender L. Schizophrenic spectrum disorders in the families of schizophrenic children. General results in psychiatry. London; 1975:125–134.
11. Fisch B., Marcus J., Hans S.L. et al. Infants at risk for schizophrenia Sequelae of genetic neurointegrative defect. Arch. Gen Psychiatry. 1992;49:221–235. DOI:10.1001/archpsyc.1992.01820030053007
12. Walker E.F., Savoie T., Davis D. Neuromotor precursors of schizophrenia. Schizophr. Bull. 1994;20:441–451. Link is active on 21.02.2019 http://www.biomedsearch.com/nih/Neuromotor-precursors-schizophrenia/7526446.html
13. Горюнова А.В. Двигательные нарушения у детей из группы высокого риска по шизофрении. Журнал неврологии и психиатрии им. С.С. Корсакова. 1994;94(3):72–76.
Журнал неврологии и психиатрии им. С.С. Корсакова. 1994;94(3):72–76.
14. Горюнова А.В., Данилова Л.Ю., Горюнов А.В. Особенности неврологического статуса у детей с шизофренией и шизотипическим расстройством. Журнал неврологии и психиатрии им. С.С. Корсакова. 2015;115(5):14–20 (Вып. 2. Детская неврология и психиатрия). https://DOI.org/10.17116/jnevro20151155214-20
15. Востриков В.М., Орловская Д.Д., Уранова Н.А. Дефицит олигодендроцитов в префронтальной коре при эндогенных психозах (возрастной аспект). Сибирский вестник психиатрии и наркологии: научно-практический рецензируемый журнал. 2013;1:17–22.
16. Орлова В.А., Серикова Т.М., Чернищук Е.Н. К проблеме нейродегенерации при шизофрении: данные спектрально-динамического анализа. Журн. соц. и клин. психиатрии. 2010;20(2):67–78.
17. Fomito A., Zalesky A., Pantelis Ch., Bullmore E.T. Schizophrenia, neuroimaging and connectomics. Neuroimage. 2012;62(4):2296–2314. https://DOI.org/10.1016/j.neuroimage.2011.12.090
18. Уранова Н.А., Коломеец Н.С., Вихрева О.В., Зимина И.С., Рахманова В.И., Орловская Д.Д. Ультраструктурные изменения миелиновых волокон в головном мозге при непрерывнотекущей и приступообразной параноидной шизофрении. Журнал неврологии и психиатрии им. С.С. Корсакова. 2017;117(2):104–109. https://DOI.org/10.17116/jnevro201711721104-109
19. Бернштейн Н.А. Физиология движений и активность. М.: Изд-во «Книга по требованию»; 2012:496.
20. Кукуев Л.А. О структурных основах корковой регуляции движений. Журнал невропатологии и психиатрии им. С.С. Корсакова. 1986;86(7):961–965.
21. Лурия А.Р. Основы нейропсихологии. М.: Изд-во Московского университета. 1973:334.
22. Azarnow R.E., Azarnow I.R. Childhood-Onset schizophrenia: Editors Introduction. Schizophr. bull. 1994;2:(4):591–598.
23. Hong L.E. Familial aggregation of eye-tracking endophenotypes in families of schizophrenic patients. Arch. Gen. Psychiatry. 2006;63(3):259–264. PMID:16520430; https://DOI.org/10.1001/archpsyc.63.3.259
24. Bray T., Agius M. Soft Neurological signs and Schizophrenia — А looking glass into core pathology? Psychiatria Danubina. 2009;21(3):327–328. Medicinska naklada. Zagreb, Croatia; Link is active on 21.02.2019 https://hrcak.srce.hr/49217.
Общение с собаками в раннем возрасте снижает риск шизофрении
Исследование, проведенное Медицинской школой Университета Джонса Хопкинса в Балтиморе, показывает, что присутствие рядом с ребенком собаки с раннего возраста может принести пользу для здоровья, уменьшая вероятность развития шизофрении во взрослом возрасте.
«Серьезные психические расстройства связаны с изменениями в иммунной системе, связанными, в свою очередь, с воздействием окружающей среды на ранних этапах жизни, и, поскольку домашние животные часто являются одними из первых объектов окружающего мира, с которыми дети имеют тесный контакт, для нас было логично исследовать этот вопрос», — говорит ведущий автор исследования, профессор нейровирусологии Роберт Йолкен (Robert Yolken).
Целью исследователей был поиск корреляции между наличием в семье собаки или кошки у ребенка до 13 лет и последующим диагностированием шизофрении и биполярного расстройства. Роберт Йолкен и его коллеги изучили данные о 1371 пациенте в возрасте от 18 до 65 лет, среди которых было 396 человек с шизофренией, 381 — с биполярным расстройством и 594 составляли контрольную группу. Данные о каждом участнике включали возраст, пол, расу или этническую принадлежность, место рождения и уровень образования родителей (в качестве меры социально-экономического статуса). Пациенты с шизофренией и биполярным расстройством были набраны среди пациентов больниц, дневных стационаров и участников программ реабилитации, члены контрольной группы были набраны в Балтиморе и окрестностях и прошли скрининг для исключения любых текущих или прошлых психических расстройств. Все участники прошли опрос, где выяснялось, была ли у них домашняя кошка или собака в течение первых 12 лет жизни.
Взаимосвязь между возрастом первого контакта с домашним животным и психиатрическим диагнозом определялась при помощи статистической модели, которая дает отношение рисков — меру того, как часто происходят конкретные события (в этом случае воздействие домашнего животного и развитие психического расстройства) в основной группе по сравнению с их частотой в контрольной группе. Если это отношение равно 1, различий между группами нет. Отношение больше 1 указывает на повышенную вероятность развития шизофрении или биполярного расстройства. Аналогично, отношение меньше 1 показывает меньшую вероятность. Анализ проводился для четырех возрастных диапазонов: от рождения до 3 лет, от 4 до 5, от 6 до 8 и от 9 до 12 лет.
Ученые были удивлены тем, насколько снизился риск симптомов шизофрении у детей, которые росли с собаками. В целом снижение риска составило до 24 %. «Наибольший очевидный защитный эффект был обнаружен у детей, у которых была домашняя собака при рождении или у которых она появилась до трех лет», — говорит Роберт Йолкен. Ученый добавляет, что, если предположить, что снижение риска определено верно, то из 3,5 миллионов случаев шизофрении, выявленных у жителей США, около 840 000 можно было бы избежать, если бы у этих людей в детстве была собака. «Существует несколько правдоподобных объяснений этого возможного “защитного эффекта” от контакта с собаками — возможно, что-то в микробиоме собаки передается людям и укрепляет иммунную систему или подавляет генетическую предрасположенность к шизофрении», — замечает Роберт Йолкен.
Результаты исследования показывают, что в отношении биполярного расстройства не существует никакой связи — ни положительной, ни отрицательной — с наличием собаки рядом с ребенком. Также никакого влияния на риск психических расстройств не оказали домашние кошки. «Однако мы обнаружили слегка повышенный риск развития обоих расстройств для тех, кто впервые контактировал с кошками в возрасте от 9 до 12 лет, — говорит Йолкен. — Это указывает, что время контакта может иметь решающее значение для того, влияет ли он на риск».
Результаты исследования опубликованы в электронном научном журнале PLOS ONE.
Детская шизофрения: симптомы, лечение и перспективы
Что такое детская шизофрения?
Детская шизофрения — серьезное психическое расстройство у детей младше 13 лет, которое влияет на их отношение к реальности. У них могут быть необычные мысли, чувства или поведение. Это также называется шизофренией с детским или очень ранним началом.
Заболевание встречается редко, и его трудно обнаружить. Лечения нет, но лечение может помочь.
Признаки и симптомы детской шизофрении
Некоторые дети, у которых развивается шизофрения, сначала проходят период, называемый продромальной или продромальной фазой.Они могут уйти от повседневной жизни из-за большего беспокойства и меньшего интереса к школе или друзьям. Не все дети, у которых проявляются эти признаки, будут иметь психотическое расстройство, поэтому важно поговорить со своим врачом, если вы заметите какие-либо проблемы.
Симптомы шизофрении в раннем детстве
У ребенка могут быть признаки шизофрении, отличные от таковых у детей старшего возраста, подростков и взрослых.
Расстройство влияет на развитие вашего ребенка. Вы можете заметить такие вещи, как:
- Длительные периоды, в течение которых они вялые или неактивные
- Гибкие руки или ноги
- Задержки в ползании, ходьбе или разговоре
- Странные движения, такие как покачивание или взмахи руками
- A вялая или сутулая осанка
Продолжение
Некоторые из этих симптомов проявляются у детей с другими проблемами, помимо шизофрении.А некоторые случаются у детей без каких-либо психических заболеваний. Только врач вашего ребенка может выяснить, что происходит на самом деле.
Симптомы шизофрении в более позднем детстве
У детей старшего возраста вы можете заметить изменения поведения при шизофрении со временем или внезапно, как будто из ниоткуда. Ваш ребенок может вести себя замкнутым и навязчивым, или он может говорить о странных и тревожных идеях и страхах.
Сообщите своему врачу, как только заметите симптомы шизофрении. Важно получить диагноз и начать лечение до того, как у вашего ребенка появятся признаки отрыва от реальности, называемые психозом.
Симптомы у детей старшего возраста включают:
- Они не могут отличить реальность от снов, историй, телешоу и т. Д.
- Сильный страх, что кто-то или что-то причиняет им боль (бред)
- Слышать которые не реальны (слуховые галлюцинации), такие как шепот или голоса, говорящие им о чем-то
- Видение нереальных вещей (зрительные галлюцинации), таких как мигающие огни или пятна темноты
- Настроение или беспокойство
- Отсутствие эмоциональные выражения во время разговора
- Возбужденное, сбитое с толку поведение, за которым следуют периоды сидения и пристального взгляда
- Действовать как ребенок гораздо младшего возраста
Продолжение
Опять же, не каждый ребенок с этими симптомами страдает шизофренией.Поговорите со своим врачом, если у вас есть какие-либо проблемы.
Эксперты делят симптомы детской шизофрении на три категории: положительные, отрицательные и когнитивные.
- Положительные симптомы психотические, что означает разрыв с реальностью. К ним относятся необычные движения, необычные мысли и галлюцинации.
- Негативные симптомы связаны с поведением и эмоциями. Они включают изоляцию, молчание много или совсем, а также мало эмоций или их отсутствие.
- Когнитивные симптомы показывают различия в том, как ребенок думает или запоминает, например, проблемы с фокусировкой или пониманием чего-либо.
Причины детской шизофрении
Эксперты не уверены, что именно вызывает шизофрению или почему у одних она начинается в детстве, а у других в более старшем возрасте.
Гены и химические вещества мозга вашего ребенка могут иметь значение. Заболевание иногда встречается у более чем одного члена семьи. Если кто-то в вашей семье болен шизофренией, у вашего ребенка больше шансов заболеть ею.
Некоторые эксперты также считают, что шизофрения может быть связана с вещами, которые произошли во время беременности женщины, например:
- Употребление наркотиков или алкоголя
- Контакт с вирусами, бактериями или химическими веществами
- Стресс
- Плохое питание
Детство Диагностика шизофрении
Детский психиатр может диагностировать шизофрению у детей. Поскольку разные психические расстройства могут иметь похожие симптомы, бывает сложно поставить правильный диагноз.Для всех это может занять много времени и усилий.
Другие специалисты будут вовлечены, чтобы провести полный медицинский осмотр вашего ребенка, анализы крови, психологические тесты, визуализацию мозга и другие обследования. Все они играют ключевую роль в постановке правильного диагноза и составлении плана лечения, который поможет вашему ребенку справиться с болезнью.
Лечение детской шизофрении
Лечение детской шизофрении похоже на лечение взрослых. В него входят:
- Лекарства . Ваш врач может предложить одно или несколько нейролептиков. Эти препараты еще называют нейролептиками. Они управляют иллюзиями (верой в то, что не является правдой) и галлюцинациями (видят или слышат то, что не является настоящим). Поговорите со своим врачом о побочных эффектах и других лекарствах, которые ваш ребенок не должен принимать во время приема этих лекарств.
- Психотерапия. Специалисты в области психического здоровья, специализирующиеся на детской шизофрении, могут помочь вашему ребенку справиться с симптомами. Семейная терапия и группы поддержки могут рассказать вашему ребенку и другим членам семьи о болезни и о том, как справляться со стрессовыми ситуациями.
- Обучение жизненным навыкам. Специальные классы могут научить вашего ребенка социальным навыкам и тому, как выполнять повседневные задачи. Они также могут получить советы о том, как преодолевать трудности в школе.
Если у вашего ребенка серьезные симптомы или кризис психического здоровья, пребывание в больнице может быть самым быстрым способом получить контроль над симптомами в безопасном месте. Другие варианты включают неполный рабочий день в больнице и на дому.
Осложнения детской шизофрении
Без лечения шизофрения может вызвать проблемы в детстве и в более позднем возрасте.К ним относятся:
- Другие психические расстройства
- Самоповреждение или самоубийство
- Расстройства, связанные с употреблением наркотиков или алкоголя
- Конфликт с семьей и друзьями и изоляция от них
- Юридические и финансовые проблемы
- Проблемы с проживанием в одиночестве, посещением школы или Сохранение работы
Перспективы детской шизофрении
Когда детская шизофрения диагностируется и лечится на ранней стадии, ваш ребенок может справиться с ней, когда станет взрослым.Медицинские работники будут следить за их состоянием и лечением на всю жизнь.
Хотя от этого расстройства нет лекарства, люди, страдающие шизофренией, могут преуспевать в школе, на работе и в социальной жизни.
Признаки шизофрении появляются в младенчестве
Поделиться
Статья
Вы можете поделиться этой статьей с авторством 4.0 Международная лицензия.
UNC-CHAPEL HILL (США) — Исследователи представили первые доказательства того, что аномалии мозга, связанные с риском шизофрении, могут быть обнаружены у младенцев в возрасте всего нескольких недель.
Шизофрения — изнурительное психическое расстройство, которым страдает каждый 100 человек во всем мире. Большинство случаев не обнаруживаются до тех пор, пока человек не начинает испытывать такие симптомы, как бред и галлюцинации, будучи подростком или взрослым.К тому времени болезнь часто настолько прогрессирует, что ее трудно лечить.
«Это позволяет нам начать думать о том, как мы можем очень рано выявлять детей с риском шизофрении и есть ли что-то, что мы можем сделать на очень раннем этапе, чтобы снизить риск», — говорит ведущий автор исследования Джон Х. Гилмор, профессор психиатрии. в Университете Северной Каролины в Чапел-Хилл и директор Центра исследований шизофрении UNC.
Подробная информация об исследовании опубликована в American Journal of Psychiatry и будет опубликована в выпуске за сентябрь 2010 года.
Ученые использовали ультразвук и МРТ для изучения развития мозга 26 детей, рожденных от матерей с шизофренией. Наличие родственника первой степени родства с этим заболеванием повышает риск шизофрении для человека до одного из 10. Среди мальчиков у детей с высоким риском был больший мозг и большие боковые желудочки — заполненные жидкостью пространства в мозгу, — чем у детей от матерей без психическое заболевание.
«Может ли быть, что увеличение является ранним признаком того, что мозг изменится?» Гилмор размышляет.Большой размер мозга у младенцев также связан с аутизмом.
Исследователи не обнаружили разницы в размере мозга у девочек, участвовавших в исследовании. Это соответствует общей картине шизофрении, которая чаще встречается и часто более тяжелая у мужчин.
Результаты не обязательно означают, что у мальчиков с большим мозгом разовьется шизофрения. Родственники больных шизофренией иногда имеют незначительные отклонения от нормы в головном мозге, но проявляют незначительные симптомы или вообще не проявляют их.
«Это только начало», — говорит Гилмор.«Мы следим за этими детьми в детстве».
Команда продолжит измерять мозг детей, а также будет отслеживать их языковые навыки, моторику и развитие памяти. Они также продолжат набор женщин для исследования, чтобы увеличить размер выборки.
Исследование является первым признаком того, что аномалии мозга, связанные с шизофренией, могут быть обнаружены в раннем возрасте. Улучшение раннего выявления может позволить врачам разработать новые подходы к предотвращению развития этого заболевания у детей из группы высокого риска.
«Это исследование позволит нам лучше понять, когда развитие мозга изменится», — говорит Гилмор. «И это поможет нам целенаправленно вмешиваться».
исследователя из Колумбийского университета внесли свой вклад в исследование, которое финансировалось за счет грантов Национального института психического здоровья и Фонда надежды.
Другие новости из UNC-Chapel Hill: http://uncnews.unc.edu/
У младенцев обнаруженомозговых признаков шизофрении — ScienceDaily
Шизофрения — изнурительное психическое расстройство, от которого страдает каждый 100 человек во всем мире.Большинство случаев не обнаруживаются до тех пор, пока человек не начинает испытывать такие симптомы, как бред и галлюцинации, будучи подростком или взрослым. К тому времени болезнь часто настолько прогрессирует, что ее трудно лечить.
В статье, недавно опубликованной в Интернете American Journal of Psychiatry , исследователи из Университета Северной Каролины в Чапел-Хилл и Колумбийского университета предоставляют первые доказательства того, что аномалии мозга, связанные с риском шизофрении, выявляются у младенцев в возрасте всего нескольких недель.
«Это позволяет нам начать думать о том, как мы можем очень рано выявлять детей с риском шизофрении и есть ли что-то, что мы можем сделать на очень раннем этапе, чтобы снизить риск», — сказал ведущий автор исследования Джон Х. Гилмор, доктор медицины, профессор психиатрия и директор Исследовательского центра шизофрении UNC.
Ученые использовали ультразвук и МРТ для изучения развития мозга 26 детей, рожденных от матерей с шизофренией. Наличие родственника первой степени родства с этим заболеванием повышает риск шизофрении до одного из 10.Среди мальчиков дети из группы высокого риска имели больший мозг и большие боковые желудочки — заполненные жидкостью пространства в головном мозге, — чем дети матерей, не страдающих психическими заболеваниями.
«Может ли быть, что увеличение является ранним признаком того, что мозг изменится?» — предположил Гилмор. Большой размер мозга у младенцев также связан с аутизмом.
Исследователи не обнаружили разницы в размере мозга у девочек, участвовавших в исследовании. Это соответствует общей картине шизофрении, которая чаще встречается и часто более тяжелая у мужчин.
Результаты не обязательно означают, что у мальчиков с большим мозгом разовьется шизофрения. Родственники больных шизофренией иногда имеют незначительные отклонения от нормы в головном мозге, но проявляют незначительные симптомы или вообще не проявляют их.
«Это только начало», — сказал Гилмор. «Мы следим за этими детьми в детстве». Команда продолжит измерять мозг детей, а также будет отслеживать их языковые навыки, моторику и развитие памяти. Они также продолжат набор женщин для исследования, чтобы увеличить размер выборки.
Это исследование является первым показателем того, что аномалии мозга, связанные с шизофренией, могут быть обнаружены в раннем возрасте. Улучшение раннего выявления может позволить врачам разработать новые подходы к предотвращению развития этого заболевания у детей из группы высокого риска. «Это исследование поможет нам лучше понять, когда развитие мозга изменится», — сказал Гилмор. «И это поможет нам целенаправленно вмешиваться».
Статья доступна в Интернете и будет опубликована в сентябрьском номере журнала.Исследование финансировалось за счет грантов Национального института психического здоровья и Фонда надежды.
Помимо Гилмора, авторами исследования были Черион Канг, Дайан Д. Эванс, Хонор М. Вулф, Дж. Кейт Смит, Вейли Лин, Роберт М. Хамер, Мартин Стайнер и Гвидо Гериг. Автор Джеффри А. Либерман, заведующий кафедрой психиатрии Колумбийского университета.
История Источник:
Материалы предоставлены Медицинской школой Университета Северной Каролины . Примечание. Содержимое можно редактировать по стилю и длине.
Как распознать и что делать дальше
Детская шизофрения — это расстройство шизофренического спектра, которое характеризуется галлюцинациями, неорганизованной речью, бредом, кататоническим поведением и «негативными симптомами», такими как пренебрежение личной гигиеной или отсутствие эмоций. Детская шизофрения встречается очень редко, поэтому, когда родители видят, что, по их мнению, является признаком шизофрении у своего ребенка, и, возможно, спрашивают своего педиатра о тесте на детскую шизофрению, вполне вероятно, что их опасения необоснованны.
«Шизофрения у детей встречается довольно редко, но может присутствовать», — говорит Виктор Форнари, доктор медицины, директор детской и подростковой психиатрии в больнице Zucker Hillside в Глен-Оукс, Нью-Йорк, и Детском медицинском центре Коэна в Нью-Гайд-парке, Нью-Йорк. .
Фактически, детская шизофрения (COS) встречается редко. 1 При предполагаемом уровне распространенности около 1 ребенка на 10 000, он, как правило, чаще диагностируется у мужчин, чем у женщин. По его словам, при шизофрении продромальная фаза или ранние признаки беспокойства обычно начинаются в подростковом возрасте, а возраст полного начала — от позднего подросткового до раннего взросления — в основном от 18 до 25 лет.- говорит Форнари.
Детская шизофрения, называемая COS, когда ее диагностируют у детей до 13 лет, остается спорным диагнозом среди врачей. Если вы замечаете необычное поведение своего ребенка, которое заставляет вас беспокоиться, что это может быть шизофрения или ваш ребенок слышит голоса, вы обязательно захотите, чтобы его обследовали, — говорит Майкл Хьюстон, член Американской академии детской и подростковой психиатрии. . «Но такое поведение не означает, что они обязательно болеют шизофренией», — говорит он.
«Высоки шансы, что у них могут быть проблемы с развитием или что-то еще. У детей с аутизмом могут быть галлюцинации и бред ». И, добавляет он, психоз также может возникать при депрессии и тревоге. Лучше всего начать с педиатра, который может направить вас к детскому и подростковому психиатру.
Статья продолжается нижеОбеспокоены ли, что ваш ребенок может болеть шизофренией?
Пройдите нашу 2-минутную викторину по шизофрении, чтобы узнать, может ли он или она получить пользу от дальнейшей диагностики и лечения.
Пройти викторину по шизофрении«Естественно, когда у маленького ребенка проявляются симптомы шизофрении, обычно возникает высокий уровень родительского стресса и замешательства», — говорит Питер Л. Клингер, доктор медицины, доцент кафедры психиатрии и педиатрии в университете. из Аризоны в Тусоне и психиатром Центра помощи при раннем психозе (EPICENTER) Медицинской группы Университета Баннера.
Шизофрения или аутизм?
«Очень важно прояснить вопросы о шизофрении и аутизме», — говорит он.«В то время как аутизм присутствует и может быть диагностирован в первые годы жизни, первые признаки психоза при детской шизофрении проявляются только спустя годы», — говорит он. Хотя эти расстройства очень разные, они могут иметь общие черты, которые вносят путаницу.
«Например, дети с аутизмом могут быть очень озабочены своими внутренними переживаниями и могут не улавливать социальные сигналы, а также не участвовать в поисках помощи и проверять реальность обычными способами», — говорит доктор Клингер.Он добавляет, что они могут быть подавлены сенсорными стимулами и погружены в свои собственные фантазии, что может проявляться в искаженных представлениях, убеждениях и галлюцинациях. «Совершенно иначе, дети с признаками шизофрении могут становиться все более замкнутыми и внутренне озабоченными, проявляя меньший интерес к другим, но, опять же, этот образец начинается намного позже в их развитии и связан с ухудшением их уровня функционирования», Доктор Клингер говорит.
Если симптомы, которые беспокоят вас, сохраняются у маленького ребенка, скажем, в возрасте до четырех лет более недели, важно обратиться к врачу.Хьюстон говорит. «Это может означать, что что-то происходит, но все же важно учитывать, что вероятность того, что это шизофрения, намного выше у подростка. Аутизм чаще встречается у младшего ребенка ».
Симптомы шизофрении у детей
Симптомы детской шизофрении очень похожи на симптомы, которые присутствуют у взрослых с этим заболеванием. «Существует социальная изоляция, снижение функциональности с нарушением ролей, наличие аномальных переживаний восприятия, таких как слышание голосов или слуховых галлюцинаций», -Форнари объясняет. «Они также могут испытывать заблуждения или ложные фиксированные убеждения».
У некоторых детей с аутизмом могут быть проблемы с психозом, говорит доктор Хьюстон. «У этих детей могут быть галлюцинации и бред, но обычно это проблема развития», — говорит он. «Важно различать психоз, симптом, который подразумевает отрыв от реальности, и шизофрению, которая является дегенеративным заболеванием».
Факторы риска заболевания
Семейный анамнез шизофрении действительно увеличивает шансы заболеть этим заболеванием, а родственники первой степени родства подвергаются повышенному риску быть диагностированным.- говорит Форнари. По словам доктора Хьюстона, более низкий IQ, задержки в социальном развитии и несвоевременное достижение основных этапов развития, таких как речь и моторика, также являются факторами риска. Хотя это расстройство встречается только у 1 процента населения, оно встречается у 5 процентов родственников первой степени родства (братьев, сестер и детей) людей, страдающих шизофренией.
Как лечат шизофрению у ребенка?
«Антипсихотические препараты — лучший способ лечения, — сказал доктор.- говорит Форнари. «Если бы ребенку поставили диагноз COS, были бы использованы антипсихотические препараты второго поколения», — говорит он. Но важно раннее выявление расстройства, равно как и психосоциальное лечение, например группы социальной поддержки. Для ребенка с шизофренией ключевую роль играет как академическая, так и социальная поддержка ».
Д-р Хьюстон говорит, что важно также найти способы поддерживать мотивацию и заинтересованность человека. «Теперь люди действительно осознают ценность этих психосоциальных вмешательств», — говорит он.
Могут ли дети перерасти шизофрению?
COS вряд ли исчезнет без лечения и, как правило, является хроническим заболеванием. Но правильное сочетание лекарств и услуг по охране психического здоровья, особенно раннее выявление и вмешательство, может помочь, говорит доктор Клингер. «Цель состоит в том, чтобы человеку поставить диагноз на ранней стадии и принять участие в амбулаторной программе, которая предлагает индивидуальную терапию, медицинское обслуживание и групповую терапию со сверстниками, а также с несколькими семьями, которые вместе сталкиваются с проблемами», — говорит он.
Источники статей
- Бартлетт, Дженнифер. «Шизофрения в детстве: что мы на самом деле знаем?» Health Psychol Behav Med. Январь 2014.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4345999/
Последнее обновление: 2 октября 2020 г.
Выявление шизофрении у детей
Узнав, что ваш ребенок болен шизофренией — или заподозрить, что у вашего ребенка она может быть, — может показаться подавляющим и пугающим.Но раннее выявление и лечение важны для управления симптомами и улучшения долгосрочного прогноза вашего ребенка.
Шизофрения — это психическое заболевание, которое заставляет людей неправильно интерпретировать реальность. Он включает в себя ряд когнитивных, эмоциональных и поведенческих проблем, которые ухудшают способность ребенка функционировать.
Веривелл / Синди ЧангРаспространенность
Начало обычно происходит между поздним подростковым возрастом и серединой тридцатых годов. Пиковый возраст начала заболевания у мужчин — начало двадцати, а у женщин — около двадцати, но это может произойти в любом возрасте.По данным Института психического здоровья, от 0,25 до 0,64% американцев страдают шизофренией.
Детская шизофрения, начинающаяся в возрасте до 13 лет, встречается только у 1 из 40 000 детей. Детская шизофрения представляет собой особые проблемы с точки зрения диагностики и лечения.
Причины
Ученые не нашли единого набора причин шизофрении. Предполагается, что роль играют несколько генетических факторов и факторов окружающей среды:
- Генетические факторы — Исследования семей, близнецов и усыновлений подтверждают сильную генетическую составляющую шизофрении.У родителей детей, больных шизофренией, в десять раз выше вероятность развития шизофрении. Если однояйцевый близнец болен шизофренией, вероятность того, что у другого близнеца разовьется шизофрения, составляет более 40 процентов.
- Факторы окружающей среды — быть некоторыми факторами окружающей среды, которые способствуют развитию шизофрении у детей, особенно если уже действуют генетические компоненты. Пренатальные инфекции, акушерские осложнения и материнский голод могут сыграть свою роль.
Симптомы
Галлюцинации, нарушение мышления и сглаженный аффект постоянно обнаруживаются у детей с шизофренией.Бред и кататонические симптомы возникают реже.
Детская шизофрения часто связана с задержкой когнитивных функций. Снижение когнитивных функций обычно происходит во время начала шизофрении. Интеллектуальный дефицит остается стабильным с течением времени без дальнейшего ухудшения.
Вот симптомы шизофрении:
- Галлюцинации — Видеть или слышать вещи, которых на самом деле нет
- Бредовые идеи — Ложные идеи, в которые верит человек, но не другие
- Дезорганизованное мышление — Свидетельство — сбившаяся с пути или бессвязная речь
- Плоский аффект — Монотонность, ослабление мимики и кажущаяся апатия
- Слабость речи или мысли — Говорить только по подсказке и отвечать короткими ответами
- Странное поведение — Неприемлемое, неорганизованное или странное поведение, неприемлемое для ребенка возраст
Курс
Течение шизофрении варьируется от человека к человеку.Но есть отличительные фазы, которые люди склонны испытывать.
- Продромальная фаза — Большинство людей с шизофренией испытывают некоторое функциональное ухудшение до появления психотических симптомов. Социальная отстраненность, странная озабоченность, необычное поведение, академическая неуспеваемость или ухудшение гигиены и ухода за собой могут начаться до появления каких-либо признаков психоза.
- Острая фаза — Эта фаза отмечена выраженными симптомами, такими как галлюцинации, бред, неорганизованная речь и поведение, а также серьезное ухудшение функционирования.Эта фаза может длиться несколько месяцев в зависимости от реакции на лечение. Часто присутствуют плоский аффект и социальная изоляция
- Остаточная фаза — У детей с шизофренией между острыми фазами может быть несколько месяцев или более. Тем не менее, большинство людей по-прежнему будут по крайней мере в некоторой степени ослаблены.У некоторых людей не прогрессируют до остаточных симптомов и они продолжают иметь симптомы, несмотря на лечение.
Когда обращаться к врачу
Шизофрению у детей распознать сложно. Маленькие дети обладают прекрасным воображением, поэтому у них обычно есть воображаемые друзья, с которыми они продолжают беседовать. Такой вид ролевой игры не означает, что у вашего ребенка галлюцинации.
Дети также не умеют рассказывать взрослым о своих симптомах.Когда маленьким детям задают вопросы о галлюцинациях или иллюзиях, многие из них отвечают «да». Но это не значит, что у них психоз.
Вместо этого в статье, опубликованной в 2013 году, исследователи полагают, что дети могут сообщать о наличии этих симптомов, потому что у них чрезмерно активное воображение, когнитивные ограничения или они просто неправильно понимают вопрос. Поэтому задавайте ребенку такие вопросы, как: «Вы когда-нибудь видели то, чего не видит никто?» вряд ли поможет вам понять, следует ли вашему ребенку обратиться к врачу.Взаимодействие с другими людьми
Симптомы также имеют тенденцию проявляться постепенно. Однако со временем у ребенка может развиться психоз, и симптомы станут более очевидными. Если вы заметили задержки в развитии, странные пищевые ритуалы, странное поведение или идеи, изменения в успеваемости или социальную изоляцию, обратитесь к врачу вашего ребенка.
Поскольку шизофрения у детей встречается редко, есть большая вероятность, что симптомы могут быть вызваны чем-то другим. Но важно выяснить причины тех изменений, которые вы наблюдаете.
Диагностика
Не существует лабораторных тестов для выявления шизофрении. Специалисты в области психического здоровья ставят диагноз на основании нескольких факторов после сбора полной истории болезни, наблюдения за ребенком и бесед с родителем и ребенком. Другие условия также должны быть исключены.
Руководство по обсуждению шизофрении
Получите наше печатное руководство, которое поможет вам задать правильные вопросы на следующем приеме к врачу.
Многие из симптомов шизофрении у детей также обнаруживаются при других расстройствах, таких как расстройства аутистического спектра, расстройства настроения с психотическими особенностями или обсессивно-компульсивное расстройство.Взаимодействие с другими людьми
Состояние здоровья также может привести к психозу. Инфекции центральной нервной системы, эндокринные нарушения, генетические синдромы, аутоиммунные расстройства и токсическое воздействие могут вызывать у детей симптомы, сходные с симптомами шизофрении.
Употребление наркотиков также может вызвать психоз. Галлюциногенные грибы, стимуляторы, ингалянты и каннабис — это лишь некоторые из лекарств, которые могут вызывать психотические симптомы. Злоупотребление лекарствами, отпускаемыми по рецепту, также может привести к острому психозу.Симптомы проходят в течение нескольких дней или недель после отмены препарата.
Все эти другие состояния должны быть исключены, прежде чем можно будет поставить диагноз шизофрении.
Процедуры
Антипсихотические препараты являются основным средством лечения шизофрении как у детей, так и у взрослых. Лица, страдающие шизофренией, подвергаются значительному риску рецидива в случае прекращения приема антипсихотических препаратов. Родителям важно поддерживать контакт с врачами, чтобы отслеживать симптомы, побочные эффекты и соблюдение режима лечения.Взаимодействие с другими людьми
Разговорная терапия также может быть полезна детям с шизофренией. Детям и их родителям могут быть полезны занятия по психообразованию и решению проблем. Братьям и сестрам может быть важно принять участие в терапии, чтобы они могли понять поведение своего брата или сестры.
Может оказаться полезным обучение социальным навыкам, профилактика рецидивов и обучение основным жизненным навыкам. Некоторым детям с шизофренией могут потребоваться специализированные образовательные программы или программы профессионального обучения.
Если ребенок представляет опасность для себя или других, может потребоваться психиатрическая госпитализация. Стационарное лечение может помочь контролировать симптомы.
Прогноз
Шизофрения в детстве связана с низким интеллектуальным функционированием и более высокой частотой негативных симптомов на протяжении всей жизни. Согласно исследованию 2011 года, опубликованному в педиатрических клиниках Северной Америки, детская шизофрения связана с большим социальным дефицитом во взрослом возрасте по сравнению с людьми с другими психическими заболеваниями.Взаимодействие с другими людьми
Это также связано с более низким уровнем занятости и меньшей вероятностью самостоятельной жизни по сравнению с другими психическими расстройствами.
Подростки подвергаются более высокому риску суицидального поведения во время первого эпизода психоза. По крайней мере, 5 процентов людей, у которых проявлялись симптомы шизофрении до 18 лет, умирают в результате самоубийства или случайной смерти, напрямую связанной с поведением, вызванным их психотическим мышлением.
Лица, страдающие шизофренией, также подвергаются более высокому риску физических заболеваний, таких как сердечные заболевания, ожирение, гепатит, диабет и ВИЧ.Лекарства от шизофрении нет, но с симптомами можно справиться с помощью лечения. Раннее вмешательство является ключом к улучшению исхода для детей с шизофренией.
Копирование и поддержка
Узнав, что ваш ребенок болен шизофренией — или подозревал, что он или она может быть, — может быть страшно и подавляюще. Однако важно узнать как можно больше о шизофрении у детей, чтобы вы могли наилучшим образом поддерживать и защищать своего ребенка.
Спросите у врача вашего ребенка ресурсы по шизофрении.Посещение групп поддержки для людей, у кого-то из членов семьи диагностирована шизофрения, может послужить источником огромной информации.
Национальный альянс по психическим заболеваниям, NAMI, также может быть ценным ресурсом. NAMI — это психиатрическая организация, у которой есть местные филиалы, которые предоставляют поддержку, обучение и услуги в сообществах по всей территории Соединенных Штатов. NAMI может помочь вам найти ресурсы, инструменты и информацию, необходимые для помощи вашему ребенку.
Также важно заботиться о себе.Посещайте группу поддержки или ищите терапию для себя. Управление уровнем стресса будет ключом к тому, чтобы вы были лучше подготовлены для поддержки своего ребенка.
Неонатальное происхождение шизофрении | Архив детских болезней
Шизофрения — это не болезнь, которая сильно влияет на повседневную практику педиатров или даже детских психиатров, поскольку лишь небольшая часть диагностированных случаев (<5%) возникает в возрасте до 16 лет1. Шизофрения - одно из немногих хронических заболеваний, которые возникают в основном в позднем подростковом и раннем взрослом возрасте, обычно в самый здоровый период жизни.Однако появляется все больше доказательств того, что факторы развития нервной системы, действующие в утробе матери и в раннем детстве, играют важную роль в определении риска поздней шизофрении. 3
Ключевые сообщения
-
У большинства шизофреников есть незначительные отклонения в мозге, обусловленные развитием, и у многих обнаруживаются нарушения двигательных, когнитивных и социальных функций в детстве, за десятилетия до начала явного психоза. Эти данные привели к выводу, что шизофрения — это нарушение психического развития
-
Самым сильным фактором риска шизофрении является наличие больного родственника.Факторы пренатального и перинатального риска, в частности пренатальное воздействие вирусов и гипоксия плода, также оказываются важными
-
Важным клиническим следствием существования пренатальных и неонатальных факторов риска является то, что некоторые формы шизофрении можно предотвратить
Генетический риск
Нет сомнений в том, что генетические факторы вовлечены в этиологию шизофрении.4 Родственники пациентов первой степени родства имеют патологический риск развития шизофрении, который в 8-10 раз выше, чем риск в общей популяции; этот риск возрастает примерно до 50% у однояйцевых близнецов шизофреников.Теперь, когда этиологическая модель развития нервной системы считается наиболее вероятной, гены, контролирующие раннее развитие, оказались под особым подозрением. К сожалению, несмотря на интенсивные усилия по поиску и идентификации генов предрасположенности к шизофрении, ни один из них еще не обнаружен.
Экологический риск
Тот факт, что уровень монозиготной конкордантности для шизофрении составляет только 50%, указывает на то, что также должны быть задействованы факторы окружающей среды, а простые аддитивные модели предполагают, что от 20 до 30% вариации предрасположенности к шизофрении может быть отнесено на счет негенетических факторов.Что это за факторы окружающей среды и как они действуют?
ПЕРИНАТАЛЬНЫЕ ОСЛОЖНЕНИЯ
пациентов с шизофренией, как группа, испытывают большее количество родовых осложнений, чем контрольная группа6. 7 Изучение конкретных осложнений, связанных с шизофренией, предполагает, что распространенным механизмом может быть гипоксически-ишемическое повреждение головного мозга. 8 У шизофреников, перенесших перинатальные осложнения, особенно вероятно выявление бокового желудочкового повреждения и уменьшения объема гиппокампа.9 Недавние результаты 28-летнего наблюдения финской когорты новорожденных показали, что дети с перинатальным повреждением головного мозга (определяемые как неонатальные судороги, низкие баллы по шкале Апгар, асфиксия, внутрижелудочковое кровоизлияние или аномальные неврологические признаки в период новорожденности) были в семь раз больше Вероятность развития шизофрении во взрослом возрасте выше, чем у остальной части когорты.10 Эти результаты показывают, что почти 7% шизофрении в общей популяции могут быть связаны с этим фактором. Однако роды и осложнения при родах относительно распространены среди населения в целом и лишь изредка связаны с шизофренией.Следовательно, для возникновения шизофрении либо должна быть повреждена конкретная нейронная система, либо индивидуум должен иметь генетическую уязвимость.
ЗЛОУПОТРЕБЛЕНИЕ ПЛОДА
Ряд исследований показал, что шизофреники с большей вероятностью имели низкий вес при рождении и уменьшенную окружность головы при рождении.11 Незначительные физические отклонения и дерматоглифические отклонения, которые, как считается, представляют собой «окаменелые» доказательства отклонений в раннем развитии, также встречаются с избыток при шизофрении 12, как и изменения корковой цитоархитектуры, которые соответствуют нарушениям развития во время беременности.13 Эти индикаторы недоразвития плода могут указывать на вредное воздействие окружающей среды на плод. Исследование монозиготных близнецов, дискордантных по шизофрении, показало, что пораженный котвин имел больше маркеров пренатального нарушения развития, чем здоровый близнец, 14 и сравнение семейных и несемейных шизофреников показало, что у последних с большей вероятностью возникли незначительные физические аномалии. .15 Осложнения беременности, которые были связаны с шизофренией, включают пренатальный контакт с гриппом16, дородовую депривацию питания 17 и несовместимость резус-фактора.18 Механизм действия этих эффектов еще не выяснен, а размер эффекта невелик. Связь с гриппом может отражать нейротоксический эффект гриппа на головной мозг плода или эффект, связанный с иммунологическими реакциями матери на инфекцию. Связь с несовместимостью резус может быть опосредована гипоксией плода в результате гемолиза.
ИНФЕКЦИИ И ЭПИЛЕПСИЯ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ ДЕТЕЙ
Данные той же финской когорты, о которой говорилось выше, показали, что у людей, перенесших вирусную инфекцию центральной нервной системы в детстве, вероятность развития шизофрении была почти в пять раз выше, чем у группы сравнения.19 Заболеваемость шизофренией была особенно высокой (12,5%) в группе из 16 человек, заразившихся неонатальным менингитом Коксаки B во время эпидемии в одном родильном отделении. Заболеваемость среди остальной части исследуемой популяции составила 0,7%. Пациенты с шизофренией в этой группе также в два-три раза чаще имели в анамнезе детскую эпилепсию, чем остальная часть исследуемой популяции.
АННОМАЛИИ РАЗВИТИЯ ДЕТСТВА
Исследования высокого риска
Аномалии развития на разных этапах детства были обнаружены у 25–50% детей, рожденных от матерей-шизофреников (дети «высокого риска»).20 21 год
К ним относятся: (1) гипоактивность, гипотония и плохая «мягкость» в неонатальном периоде; (2) неупорядоченный паттерн освоения вех в младенчестве; (3) «мягкие» неврологические признаки, в частности нарушение координации движений в раннем детстве; и (4) дефицит внимания и обработки информации в позднем детстве.
Эти данные показывают, что по крайней мере часть генетической уязвимости к шизофрении проявляется через аномальное развитие нервной системы. Будет продолжено наблюдение за этими образцами высокого риска, чтобы определить, будут ли дети с такими отклонениями в развитии нервной системы развить шизофрению.
Когортные исследования рождения населения в целом
Подобные результаты были зарегистрированы среди британской когорты 1946 года рождения. Эта когорта из 4746 британских детей, родившихся за одну неделю в марте 1946 года, изучалась более 20 раз в возрасте до 43 лет. 30 детей, у которых развилась шизофрения во взрослом возрасте, можно было отличить от своих сверстников следующим образом22:
• Вехи моторного развития, в частности ходьба, были задержаны в среднем на 1.2 месяца
• Больше проблем с речью (отношение шансов (ОШ) 2,8)
• Более низкие результаты образовательных тестов в возрасте 8, 11 и 15 лет
• Предпочтение одиночной игры в возрасте от 4 до 6 лет (OR 2.1).
Кабинет домашнего кино
Уникальная коллекция «домашних фильмов», изображающих больных шизофренией в детстве, показывает, что детей с прешизофренией можно с высокой степенью точности отличить от своих братьев и сестер по наличию незначительных отклонений моторного тона и выражения лица.23 Ретроспективные исследования показали, что дети дошизофренического возраста в детстве имеют значительно более низкую общую социальную адаптацию, чем нормальные дети контрольной группы или дети, у которых может развиться аффективный психоз.
Взаимодействие генов окружающей среды
Хотя наличие больного родственника остается самым сильным фактором риска шизофрении (таблица 1), существует множество пренатальных и постнатальных факторов риска с меньшими размерами эффекта, которые нельзя игнорировать. Эти факторы риска окружающей среды могут действовать аддитивно друг с другом или могут указывать на существование взаимодействий генов с окружающей средой.25 Осложнения при родах или неблагоприятные психосоциальные обстоятельства в детстве могут взаимодействовать с генетической уязвимостью, повышая риск психоза. 26 Например, существует больший риск шизофрении среди генетически уязвимых детей, которые были помещены в плохо функционирующие приемные семьи по сравнению с детьми, помещенными в нормально функционирующие дома, 27 и дети из группы высокого риска, выросшие в кибуце, имели более высокий уровень шизофрении по сравнению с детьми, выросшими в семейных домах28. степень генетической уязвимости.
Таблица 1«Наилучшая оценка» величины эффекта различных генетических и экологических факторов риска шизофрении (выраженных в виде отношения шансов или относительных рисков)
Заключение
Важным клиническим следствием пренатальных и неонатальных факторов риска, упомянутых в этой статье, является то, что некоторые формы шизофрении можно предотвратить. Агентами окружающей среды легче управлять, чем генетическими факторами. Избегание перинатальной гипоксии, пищевые добавки во время беременности и профилактика инфекций центральной нервной системы в детстве, особенно неонатальной инфекции Коксаки B, могут помочь снизить заболеваемость шизофренией.Однако мы все еще далеки от тестирования эффективности таких мер или от разработки точного скринингового теста на шизофрению. Хотя было показано, что дети, которым суждено развить шизофрению во взрослом возрасте, отличаются от своих сверстников по социальным и интеллектуальным функциям, эти поведенческие и когнитивные факторы риска неспецифичны и не могут применяться к населению в целом. В этом отношении может оказаться полезным пристальное наблюдение за детьми, генетически уязвимыми к шизофрении.Такие меры, как тщательный надзор за приемными семьями или приемными семьями, обучение социальным навыкам, защита от стрессоров и раннее направление в психиатрические службы могут помочь предотвратить психотический срыв среди детей из группы высокого риска. Хотя окончательных доказательств для таких мер нет, было показано, что раннее лечение психоза улучшает прогноз 29, и исследования по профилактике шизофрении уже проводятся. В заключение следует отметить, что изучение неонатальных и детских предшественников шизофрении позволяет предотвратить и раннее вмешательство, по крайней мере, в некоторых случаях заболевания.Хотя это исследование находится на начальной стадии, возможно, нет необходимости ждать, пока будет обнаружен ген или гены шизофрении, чтобы начать переориентацию нашего подхода к этой разрушительной болезни.
Благодарности
Мэри Кэннон была поддержана стипендией Wellcome Trust по клинической эпидемиологии.
Психоз
На какие симптомы следует обращать внимание?
Шизофрения — самое хроническое и изнурительное из всех психических заболеваний.Это также самая распространенная форма психоза.
Симптомы детской шизофрении в основном такие же, как и у взрослых, но степень нарушения обычно выше, когда симптомы появляются в раннем возрасте. Симптомы могут сильно повлиять на поведение и развитие ребенка.
Симптомы шизофрении различаются в зависимости от возраста ребенка. Самые ранние признаки детской шизофрении могут включать проблемы развития, такие как:
- Задержка языка
- Позднее или необычное ползание
- Поздняя ходьба
- Другое ненормальное двигательное поведение — например, раскачивание или взмахивание руками
Некоторые из этих признаков и симптомов также часто встречаются у детей с нарушениями развития, такими как аутизм.Вот почему один из первых шагов в диагностике психоза — это исключение нарушений развития.
У подростков симптомы шизофрении ближе к симптомам у взрослых. Выделение этих симптомов все еще может быть проблемой, поскольку некоторые из ранних симптомов шизофрении у подростков являются обычными для типичного развития в подростковом возрасте. Эти симптомы включают:
- Отказ от друзей и семьи
- Падение успеваемости в школе
- Проблемы со сном
- Раздражительность или подавленное настроение
- Отсутствие мотивации
- Странное поведение
- Использование вещества
По сравнению с симптомами шизофрении у взрослых, подростки могут быть:
- Меньше заблуждений
- Более вероятны зрительные галлюцинации
По мере того, как молодые люди, страдающие шизофренией, достигают подросткового возраста, начинают проявляться типичные симптомы расстройства.Сюда могут входить:
- Заблуждения . Это ложные убеждения, не основанные на реальности. Бред возникают у большинства людей с шизофренией.
- Галлюцинации . Обычно это связано с тем, что мы видим или слышим то, чего не существует. Слышать голоса — самая распространенная галлюцинация.
- Неорганизованное мышление . Эффективное общение может быть нарушено, а ответы на вопросы могут быть частично или полностью несвязанными.
- Крайне дезорганизованное или ненормальное двигательное поведение .Такое поведение может включать сопротивление инструкциям, неправильную или причудливую позу, полное отсутствие реакции или бесполезные и чрезмерные движения.
- Негативные симптомы . Это относится к снижению способности или неспособности нормально функционировать. Например, человек может пренебрегать личной гигиеной или казаться, что ему не хватает эмоций.
